Σχιζοφρένεια
| Σχιζοφρένεια | |
|---|---|
 Κέντημα ατόμου που πάσχει από σχιζοφρένεια | |
| Ειδικότητα | ψυχιατρική και κλινική ψυχολογία |
| Συμπτώματα | ψύχωση[1][2], cognitive dysfunction[3][2], νόσος και παραίσθηση |
| Ταξινόμηση | |
| ICD-10 | F20 |
| ICD-9 | 295 |
| OMIM | 181500 |
| DiseasesDB | 11890 |
| MedlinePlus | 000928 |
| eMedicine | med/2072 emerg/520 |
| MeSH | F03.700.750 |
Η σχιζοφρένεια (ορθότερα σχιζοφρενία, - σύνθετη λέξη από τις αρχαίες ελληνικές λέξεις «σχίζειν» (= διαχωρισμός) και «φρένα» (= λογική, μυαλό)) αποτελεί νευροψυχιατρική νόσο που ανήκει στην ομάδα των ψυχώσεων που παρατηρείται κυρίως σε εφήβους και νεαρούς ενήλικες. Τον όρο εισήγαγε ο Ελβετός ψυχίατρος Όιγκεν Μπλόιλερ. Πρόκειται για μια ψυχική διαταραχή που χαρακτηρίζεται από διαταραχές της αντίληψης της πραγματικότητας. Βέβαια έχει αποκλειστεί προηγουμένως οποιαδήποτε οργανική βλάβη του νευρικού συστήματος σε κάθε νέο ασθενή, πλην όμως όλες οι επιστημονικές εργασίες επί του αντικειμένου αφήνουν να εννοηθεί την ύπαρξη μιας λεπτής νευροφυσιολογικής και χημικής δυσλειτουργίας μάλλον άγνωστης μέχρι σήμερα. Μάλιστα με τον όρο σχιζοφρένεια καλύπτεται ένα σύνολο νόσων με διαφορετικούς μηχανισμούς. Για παράδειγμα υφίστανται τέτοιες χρόνιες ψυχώσεις που δεν μπορούν να χαρακτηριστούν ειδικότερα ούτε ως σχιζοφρένεια αλλά και ούτε ως χρόνια παραληρήματα.
Συνήθως τα άτομα με σχιζοφρένεια έχουν ακουστικές ψευδαισθήσεις, λιγότερο συχνά οπτικές ψευδαισθήσεις, παρανοϊκές ιδέες και αποδιοργανωμένη ομιλία και σκέψη («φυγή ιδεών»), γεγονός που τους δημιουργεί σοβαρά προβλήματα στην κοινωνική τους αλληλεπίδραση. Τα συμπτώματα της σχιζοφρένειας συνήθως εμφανίζονται κατά τη νεαρή ηλικία και επηρεάζουν περίπου 0,4%-0,6% του πληθυσμού.[4] Ακόμα, τα άτομα που πάσχουν από αυτή τη διαταραχή εμφανίζουν έντονη εσωστρέφεια και γενική αποδιοργάνωση του Εγώ. Η έναρξη των συμπτωμάτων συμβαίνει συνήθως στη νεαρή ενήλικη ζωή, με επιπολασμό ζωής της τάξης του 0,3-0,7%.[5] Η διάγνωση βασίζεται στην παρατηρούμενη αποκλίνουσα της φυσιολογικά αναμενόμενης συμπεριφορά και τις αναφερθείσες εμπειρίες του ασθενούς.
Τα αίτια της σχιζοφρένειας δεν έχουν εντοπιστεί πλήρως, αλλά είναι κυρίως βιολογικής, ψυχολογικής και κοινωνικής φύσεως. Η κυρίως έρευνα που διεξάγεται για τη σχιζοφρένεια εστιάζεται κυρίως στους βιολογικούς/γενετικούς παράγοντες που φαίνεται πως παίζουν και τον πιο σημαντικό ρόλο στην ανάπτυξη αυτής της ψυχικής διαταραχής. Η σχιζοφρένεια σήμερα σε αρκετές περιπτώσεις θεωρείται ελέγξιμη διαταραχή και μέσω της κατάλληλης θεραπείας τα άτομα που πάσχουν έχουν πιθανόν τη δυνατότητα να επανενταχθούν στο κοινωνικό σύνολο. Η κύρια θεραπεία είναι η χορήγηση αντιψυχωσικών φαρμάκων, τα οποία καταστέλλουν τη δραστηριότητα των υποδοχέων της ντοπαμίνης. Η ψυχοθεραπεία, η επαγγελματική εκπαίδευση και κοινωνική αποκαταστάση είναι σημαντικές επίσης για τη θεραπεία. Σε πιο σοβαρές καταστάσεις, όπου είναι επικίνδυνοι για τους ίδιους ή άλλους, μπορεί να ιδρυματοποιηθούν, αν και οι εισαγωγές τους είναι συντομότερες και λιγότερο συχνές από παλαιότερα.[6]
Συμπτωματολογία
[Επεξεργασία | επεξεργασία κώδικα]Υπό την κλασική μορφή της νόσου, όπως οριοθετήθηκε από τις εργασίες του Γάλλου Φ. Σασλέν και του Αυστριακού Ε. Μπλόυλερ, όπου και ομοφωνούν γενικά οι κλινικοί ιατροί, η σχιζοφρένεια δημιουργεί βαθιά μεταμόρφωση και ειδικότερα τη διάλυση της προσωπικότητας όπου και περιλαμβάνει:
- Ασυμφωνία ιδεών, επιθυμιών, αισθημάτων, λόγου, χειρονομιών και πράξεων με αμφιθυμία (αλληλοσυγκρουόμενα αισθήματα).
- Απώλεια επαφής, με την πραγματικότητα, αυτοαναδίπλωση σε φανταστικό εσωτερικό κόσμο (αυτισμός), με διαταραχή σχέσεων.
- Σταθερή εξασθένηση προσαρμοστικότητας και κοινωνικής δραστηριότητας, έλλειψη πρωτοβουλίας, κάθε ενδιαφέροντος και παρόρμησης
- Παραληρηματικές εκδηλώσεις, άνευ ειρμού, αφηρημένες, ανεξιχνίαστες, συνοδευόμενες συχνά με ψευδαισθήσεις.
Σύμφωνα με το Διαγνωστικό και Στατιστικό Εγχειρίδιο Ψυχικών Διαταραχών (DSM-IV-R) του Αμερικανικού Συνδέσμου Ψυχιάτρων, για να χαρακτηρισθεί κάποιος ως πάσχων από σχιζοφρένεια θα πρέπει να παρουσιάζει τουλάχιστον 2 από τα παρακάτω συμπτώματα για χρονικό διάστημα τουλάχιστον ένα μήνα:
- Ψευδαισθήσεις
- Παραληρηματικές ιδέες
- Αποδιοργανωμένη ομιλία (π.χ. συχνές ασυνάρτητες ή αποδιοργανωμένες προτάσεις)
- Αποδιοργανωμένη ή κατατονική συμπεριφορά (π.χ. ακινησία, υπερδιέγερση)[7]
- Αρνητικά συμπτώματα (π.χ. έλλειψη συναισθημάτων, αλογία)[8]
Γενικά η σχιζοφρένεια προσβάλλει συνηθέστερα έφηβους και ενήλικους, και των δύο φύλων, και μέχρι 35 ετών. Σε παιδιά θεωρείται πολύ σπάνια ενώ σε άτομα ηλικίας άνω των 40 ετών αποτελεί εξαίρεση.
Θετικά και αρνητικά συμπτώματα
[Επεξεργασία | επεξεργασία κώδικα]Η σχιζοφρένεια συχνά περιγράφεται από την άποψη των θετικών και αρνητικών (ή υπολειμματικών) συμπτωμάτων.[9] Τα θετικά συμπτώματα είναι αυτά που τα περισσότερα άτομα φυσιολογικά δεν αντιμετωπίζουν, αλλά υπάρχουν σε ανθρώπους με σχιζοφρένεια. Μπορούν να περιλαμβάνουν παραληρηματικές ιδέες, αποδιοργανωμένη σκέψη και ομιλία, και απτικές, ακουστικές, οπτικές, οσφρητικές και γευστικές ψευδαισθήσεις, τυπικά θεωρούνται ως εκδηλώσεις της ψύχωσης.[10] Οι ψευδαισθήσεις είναι επίσης τυπικά συνδεδεμένες με το περιεχόμενο του παραληρητικού θέματος. Τα θετικά συμπτώματα γενικά ανταποκρίνονται καλά στη φαρμακευτική αγωγή.[11]
Τα αρνητικά συμπτώματα είναι ελλείμματα των κανονικών συναισθηματικών αντιδράσεων ή άλλων διαδικασιών σκέψης, και ανταποκρίνονται λιγότερο καλά στη φαρμακευτική αγωγή.[12] Αυτά περιλαμβάνουν συνήθως επίπεδο ή αμβλύ συναίσθημα και συγκίνηση, φτώχεια του λόγου (αλογία), αδυναμία να νιώσουν ευχαρίστηση (ανηδονία), έλλειψη της επιθυμίας να δημιουργήσουν σχέσεις (ακοινωνία), και η αβουλησία (avolition). Η έρευνα δείχνει ότι τα αρνητικά συμπτώματα συμβάλλουν περισσότερο στην κακή ποιότητα ζωής, τη λειτουργική ανικανότητα, και το βάρος στους άλλους από ότι τα θετικά συμπτώματα.[13] Οι άνθρωποι με εμφανή τα αρνητικά συμπτώματα έχουν συχνά μια ιστορία κακής προσαρμογής πριν από την έναρξη της ασθένειας, και η ανταπόκριση στη φαρμακευτική αγωγή είναι συχνά περιορισμένη.[12]
Έναρξη
[Επεξεργασία | επεξεργασία κώδικα]Στο 40% των ανδρών και στο 23% των γυναικών που διαγιγνώσκονται με σχιζοφρένεια η κατάσταση εκδηλώθηκε πριν από την ηλικία των 25 ετών.[14] Για την ελαχιστοποίηση των αναπτυξιακών διαταραχών που σχετίζονται με τη σχιζοφρένεια, πολλή δουλειά έχει πρόσφατα γίνει για να εντοπιστεί και να αντιμετωπιστεί πρόδρομη (προ-εμφάνιση) φάση της νόσου, η οποία έχει εντοπιστεί μέχρι και 30 μήνες πριν από την έναρξη των συμπτωμάτων.[15] Εκείνοι που συνεχίζουν να αναπτύσσουν σχιζοφρένεια ενδέχεται να αντιμετωπίσουν παροδικά ή αυτοπεριοριστικά ψυχωτικά συμπτώματα[16] και μη ειδικά συμπτώματα της κοινωνικής απόσυρσης, ευερεθιστότητα, δυσφορία[17] και αδεξιότητα[18] κατά την πρόδρομη φάση.
Αίτια
[Επεξεργασία | επεξεργασία κώδικα]Ένας συνδυασμός γενετικών και περιβαλλοντικών παραγόντων[5][19] παίζουν ρόλο στην ανάπτυξη της σχιζοφρένειας. Τα άτομα με οικογενειακό ιστορικό σχιζοφρένειας που υφίστανται παροδική ή αυτοπεριοριζόμενη ψύχωση έχουν κατά 20-40% πιθανότητα να διαγιγνώσκονται μία χρονιά αργότερα.[20]
Γενετική
[Επεξεργασία | επεξεργασία κώδικα]Οι εκτιμήσεις της κληρονομικότητας ποικίλλουν λόγω της δυσκολίας στο διαχωρισμό των επιπτώσεων της γενετικής και του περιβάλλοντος.[21] Ο μεγαλύτερος κίνδυνος για την ανάπτυξη της σχιζοφρένειας είναι να έχει μια συγγένεια πρώτου βαθμού με τη νόσο (κίνδυνος είναι 6,5%), περισσότερο από το 40% των μονοζυγωτικών διδύμων των ατόμων με σχιζοφρένεια επίσης επηρεάζονται.[19]
Είναι πιθανό να εμπλέκονται πολλά γονίδια, καθένα με μικρή επίδραση.[19] Πολλοί πιθανοί υποψήφιοι έχουν προταθεί, συμπεριλαμβανομένων των ειδικών αντιγράφων αριθμού παραλλαγών, NOTCH4 και εστιών πρωτεϊνών ιστονών.[22] Ένας αριθμός ενώσεων σε επίπεδο γονιδιώματος, όπως οι πρωτεΐνες δακτύλων ψευδαργύρου 804A έχουν επίσης συνδεθεί.[23] Φαίνεται να υπάρχει σημαντική επικάλυψη στη γενετική της σχιζοφρένειας και της διπολικής διαταραχής.[24]
Υποθέτοντας μια κληρονομική βάση, μια ερώτηση από την εξελικτική ψυχολογία είναι γιατί γονίδια που αυξάνουν την πιθανότητα της ψύχωσης να εξελιχθεί, αν υποτεθεί ότι η κατάσταση θα ήταν δυσπροσαρμοστική από μια εξελικτική σκοπιά. Μια θεωρία εμπλέκει τα γονίδια που εμπλέκονται στην εξέλιξη της γλώσσας και της ανθρώπινης φύσης, αλλά μέχρι τώρα όλες οι θεωρίες έχουν ανασκευαστεί ή παραμένουν ανεπιβεβαίωτες.[25][26]
Περιβάλλον
[Επεξεργασία | επεξεργασία κώδικα]Οι περιβαλλοντικοί παράγοντες που σχετίζονται με την ανάπτυξη της σχιζοφρένειας περιλαμβάνουν το περιβάλλον διαβίωσης, τη χρήση ναρκωτικών και τους προγεννητικούς παράγοντες άγχους.[5] Το στυλ ανατροφής των παιδιών φαίνεται να μην έχει καμία επίδραση, αν και οι άνθρωποι με υποστηρικτικούς γονείς τα καταφέρνουν καλύτερα από εκείνους με επικριτικούς γονείς.[19] Το να ζεις σε αστικό περιβάλλον κατά την παιδική ηλικία ή ως ενήλικας έχει επανειλημμένα βρεθεί ότι αυξάνει τον κίνδυνο σχιζοφρένειας κατά έναν παράγοντα διπλό,[5][19] ακόμη και αφού ληφθεί υπόψη η χρήση ναρκωτικών, η εθνική ομάδα, και το μέγεθος της κοινωνικής ομάδας.[27] Άλλοι παράγοντες που διαδραματίζουν σημαντικό ρόλο περιλαμβάνουν την κοινωνική απομόνωση και τη μετανάστευση που σχετίζονται με την κοινωνική αντιξοότητα, τις φυλετικές διακρίσεις, τη δυσλειτουργία της οικογένειας, την ανεργία και τις κακές συνθήκες στέγασης.[19][28] Υπάρχουν στοιχεία ότι οι παιδικές εμπειρίες κακοποίησης ή τραύματα είναι παράγοντες κινδύνου για διάγνωση της σχιζοφρένειας αργότερα στη ζωή τους.[29]
Κατάχρηση Ουσιών
[Επεξεργασία | επεξεργασία κώδικα]Ένας αριθμός φαρμάκων έχει συνδεθεί με την ανάπτυξη σχιζοφρένειας όπως η κάνναβη, η κοκαΐνη και οι αμφεταμίνες.[19][30] Οι μισοί περίπου ασθενείς με σχιζοφρένεια κάνουν υπερβολική χρήση ναρκωτικών ή και αλκοόλ. Η κάνναβη μπορεί να αποτελεί αιτία της ασθένειας, ενώ άλλα ναρκωτικά μπορούν να χρησιμοποιηθούν ως μηχανισμοί αντιμετώπισης της κατάθλιψης, του άγχους, της ανίας, και της μοναξιάς.
Η κάνναβη σχετίζεται με δοσοεξαρτώμενη αύξηση του κινδύνου ανάπτυξης ψυχωτικής διαταραχής. Η συχνή χρήση σχετίζεται με διπλάσιο κίνδυνο ψύχωσης και σχιζοφρένειας, ωστόσο αυτή η αιτία τίθεται υπό αμφισβήτηση. Οι αμφεταμίνες, η κοκαΐνη και σε λιγότερο βαθμό το αλκοόλ μπορούν να οδηγήσουν σε ψύχωση, η οποία παρουσιάζει αρκετές ομοιότητες με τη σχιζοφρένεια. Παρόλο που δεν είναι αποδεκτό ως αίτιο της σχιζοφρένειας τα άτομα που πάσχουν από αυτή παρατηρείται ότι χρησιμοποιούν σε πολύ μεγαλύτερο βαθμό νικοτίνη από ότι ο γενικός πληθυσμός.[31]
Προγεννητικά
[Επεξεργασία | επεξεργασία κώδικα]Παράγοντες όπως η υποξία και η μόλυνση ή το άγχος και η κακή διατροφή της μητέρας κατά τη διάρκεια ανάπτυξης του εμβρύου αυξάνουν τον κίνδυνο εμφάνισης σχιζοφρένειας αργότερα στη ζωή.[5] Άνθρωποι που έχουν διαγνωστεί με σχιζοφρένεια είναι πιθανότερο να έχουν γεννηθεί το χειμώνα ή την άνοιξη εξαιτίας της αυξημένης ιογενούς έκθεσης της μήτρας.[19]
Μηχανισμοί
[Επεξεργασία | επεξεργασία κώδικα]Έχουν γίνει αρκετές προσπάθειες για να εξηγηθεί η σχέση μεταξύ της αλλοιωμένης εγκεφαλικής λειτουργίας και σχιζοφρένειας. Μια από τις πιο συνήθεις εξηγήσεις είναι η υπόθεση της ντοπαμίνης, η οποία αποδίδει την ψύχωση στη λανθασμένη ερμηνεία από τον εγκέφαλο των διαλείψεων των ντοπαμινεργικών νευρώνων.[5]
Ψυχολογικοί
[Επεξεργασία | επεξεργασία κώδικα]Πολλοί ψυχολογικοί μηχανισμοί εμπλέκονται στην ανάπτυξη και τη συντήρηση της σχιζοφρένειας. Γνωστικά ελλείματα προσδιορίστηκαν σε εκείνους που έχουν διαγνωστεί και σε εκείνους που είναι σε κίνδυνο, ειδικότερα όταν βρίσκονται υπό πίεση ή σε καταστάσεις σύγχυσης.[32] Ορισμένα γνωστικά χαρακτηριστικά αντανακλούν γενικέςελλείψεις όπως η απώλεια μνήμης, ενώ άλλα σχετίζονται με συγκεκριμένα θέματα και εμπειρίες.[33][34]
Παρά την αποδεδειγμένη εμφάνιση του «αμβλέος συναισθήματος», πρόσφατα ευρήματα έδειξαν ότι όσοι έχουν διαγνωστεί με σχιζοφρένεια ανταποκρίνονται συναισθηματικά ειδικότερα σε αγχώδη ή αρνητικά ερεθίσματα και ότι αυτή η ευαισθησία τους κάνει ευάλωτους στη διαταραχή.[35][36] Στοιχεία δείχνουν ότι το περιεχόμενο των παραισθήσεων και των ψυχωτικών εμπειριών αντανακλούν τα συναισθηματικά αίτια της διαταραχής και ότι το πώς ένα άτομο ερμηνεύει αυτές τις εμπειρίες μπορεί να επηρεάσει τη συμπτωματολογία.[37][38][39] Οι «συμπεριφορές ασφάλειας» για την αποφυγή φανταστικών απειλών συμβάλλουν στη χρονιότητα των παραισθήσεων.[40] Περισσότερα στοιχεία για το ρόλο των ψυχολογικών μηχανισμών προέρχονται από τις επιδράσεις της ψυχοθεραπείας στα συμπτώματα της σχιζοφρένειας.[41]
Νευρολογικοί
[Επεξεργασία | επεξεργασία κώδικα]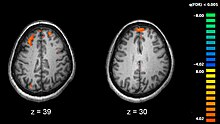
Όσοι έχουν διαγνωστεί με σχιζοφρένεια παρουσιάζουν αλλαγές τόσο στη δομή του εγκεφάλου όσο και στη χημεία. Μελέτες που χρησιμοποιούν νευροψυχολογικές δοκιμασίες και τεχνικές απεικόνισης του εγκεφάλου όπως fMRI και PET έδειξαν ότι εμφανίζονται διαφορές κυρίως στο μετωπιαίο λοβό, τον ιππόκαμπο και τον κροταφικό λοβό.[42] Έχει παρατηρηθεί μείωση του όγκου του εγκεφάλου, μικρότερη από αυτή που παρατηρείται στη νόσο του Alzheimer, στο μετωπιαίο φλοιό και τον κροταφικό λοβό. Δεν είναι βέβαιο εάν αυτές οι ογκομετρικές αλλαγές είναι προοδευτικές ή προϋπάρχουν της έναρξης της ασθένειας. Αυτές οι διαφορές συνδέονται με τις ψυχομετρικές ελλείψεις που σχετίζονται με τη σχιζοφρένεια.[43] Επειδή τα νευρικά κυκλώματα μεταβάλλονται έχει προταθεί εναλλακτικά ότι η σχιζοφρένεια θα πρέπει να θεωρηθεί ως μία συλλογή νευροαναπτυξιακών διαταραχών.[44]
Ιδιαίτερη προσοχή έχει δοθεί στη λειτουργία της ντοπαμίνης στη μεσομεταιχμιακή οδό του εγκεφάλου. Αυτό προέκυψε από την τυχαία διαπίστωση ότι η φαινοθειαζίνη, η οποία εμποδίζει τη λειτουργία της ντοπαμίνης, θα μπορούσε να μειώσει τα ψυχωτικά συμπτώματα. Επίσης οι αμφεταμίνες που προκαλούν απελευθέρωση της ντοπαμίνης μπορούν να επιδεινώσουν τα ψυχωτικά συμπτώματα στη σχιζοφρένεια.[45] Η υπόθεση της ντοπαμίνης πρότεινε ότι η υπερβολική δραστηριότητα των D2 υποδοχέων ήταν η αιτία (των θετικών συμπτωμάτων) της σχιζοφρένειας. Παρόλο που για περίπου 20 χρόνια πίστευαν ως κοινό αποτέλεσμα των αντιψυχωτικών φαρμάκων τον αποκλεισμό των D2 υποδοχέων, δεν υπήρχαν αποδείξεις μέχρι τα μέσα της δεκαετίας του 1990 χάρη στις PET και SPET μελέτες απεικόνισης. Η υπόθεση της ντοπαμίνης θεωρείται τώρα πιο απλή, αφενός μεν επειδή τα νεότερα αντιψυχωτικά φάρμακα (άτυπα αντιψυχωτικά φάρμακα) είναι το ίδιο αποτελεσματικά με τα παλιότερα (τυπικά αντιψυχωτικά φάρμακα), αφετέρου δε επηρεάζει τη λειτουργία της σεροτονίνης και μπορεί να περιορίζει ελαφρώς το αποτέλεσμα του μπλοκαρίσματος της ντοπαμίνης.[46]
Ιδιαίτερο ενδιαφέρον παρατηρείται στο νευροδιαβιβαστή του γλουταμινικού και τη μειωμένη δραστηριότητα των υποδοχέων NMDA γλουταμινικού στη σχιζοφρένεια κυρίως εξαιτίας των μη φυσιολογικών χαμηλών επιπέδων των υποδοχέων γλουταμινικού που βρέθηκαν μεταθανάτια στους εγκεφάλους ατόμων που είχαν διαγνωστεί με σχιζοφρένεια[47] καθώς και η ανακάλυψη ότι τα φάρμακα που μπλοκάρουν το γλουταμινικό όπως η φαινκυκλιδίνη και η κεταμίνη μπορούν να μιμούνται τα συμπτώματα και τα γνωστικά προβλήματα που σχετίζονται με τη νόσο.[48]
Διάγνωση
[Επεξεργασία | επεξεργασία κώδικα]Η διάγνωση της σχιζοφρένειας στηρίζεται σε κριτήρια είτε του Διαγνωστικού και Στατιστικού Εγχειριδίου των Ψυχικών Διαταραχών του Αμερικανικού Ψυχιατρικού Οργανισμού είτε της Διεθνούς Στατιστικής Ταξινόμησης των Ασθενειών και Συναφών Προβλημάτων Υγείας του Οργανισμού Παγκόσμιας Υγείας. Τα κριτήρια αυτά χρησιμοποιούν τις εμπειρίες και τις ανωμαλίες στη συμπεριφορά που ακολουθούνται από την κλινική αξιολόγηση ενός ψυχίατρου. Τα συμπτώματα που σχετίζονται με τη σχιζοφρένεια θα πρέπει να εμφανίζονται συνεχώς στον πληθυσμό και να φτάνουν συγκεκριμένο επίπεδο σοβαρότητας πριν γίνει η διάγνωση.[19] Όσον αφορά το 2013 δεν υπάρχει κάποια αντικειμενική δοκιμασία.[49]
Κριτήρια
[Επεξεργασία | επεξεργασία κώδικα]Τα ICD-10 κριτήρια χρησιμοποιούνται χαρακτηριστικά στις Ευρωπαϊκές χώρες, ενώ τα κριτήρια DSM-V χρησιμοποιούνται στις Ηνωμένες Πολιτείες και τον υπόλοιπο κόσμο και επικρατούν στις ερευνητικές μελέτες. Τα ICD-10 κριτήρια δίνουν περισσότερη έμφαση στα πρώτης-κατηγορίας συμπτώματα όπως τα περιέγραψε ο Σνάιντερ. Στην πράξη, τα δύο συστήματα συμφωνούν σε μεγάλο βαθμό.[50]
Σύμφωνα με την αναθεωρημένη πέμπτη έκδοση του Διαγνωστικού και Στατιστικού Εγχειριδίου των Ψυχικών Διαταραχών (DSM-V), για να διαγνωστεί σχιζοφρένια, δύο διαγνωστικά κριτήρια πρέπει να εντοπιστούν μέσα στη χρονική περίοδο ενός μήνα, με σημαντική κοινωνική ή επαγγελματική δυσλειτουργία για τουλάχιστον έξι μήνες. Το άτομο πρέπει να έχει ψευδαισθήσεις, παραληρητικές ιδέες ή αποδιοργανωμένη ομιλία, η οποία είναι εκδήλωση τυπικής διαταραχής της σκέψης. Ένα δεύτερο σύμπτωμα μπορεί να είναι αρνητικό ή πολύ αποδιοργανωμένη ή κατατονική συμπεριφορά.[51] Ο ορισμός της σχιζοφρένιας παρέμεινε ουσιαστικά ο ίδιος με αυτό του DSM-IV-TR (από το 2000), αλλά το DSM-5 προχώρησε σε μερικές αλλαγές:
- Η κατηγοριοποιήση με βάση υπότυπους, όπως κατατονική ή παρανοειδής σχιζοφρένεια, αφαιρέθηκε. Διατηρήθηκαν σε προηγούμενες εκδόσεις κυρίως για λόγους παράδοσης, αποδείχθηκε στη συνέχεια ότι είχε μικρή αξία.[52]
- Η κατατονία δεν σχετίζεται πλέον ισχυρά με τη σχιζοφρένεια.[53]
- Στην περιγραφή της σχιζοφρένειας, συνίσταται να γίνει καλύτερη διάκριση ανάμεσα στη τρέχουσα κατάσταση και την πρόοδό της, ώστε να επιτεχθεί καλύτερος συνολικά χαρακτηρισμός.[52]
- Δεν συνίσταται πλέον θεραπεία για τα πρώτης τάξης συμπτώματα του Σνάιντερ.[52]
- Η σχιζοσυναισθηματική διαταραχή ορίζεται καλύτερα για να διαφοροποιείται πιο καθαρά από τη σχιζοφρένια.
- Αξιολόγηση η οποία καλύπτει οχτώ τομείς της ψυχοπαθολογίας, όπως την ύπαρξη ψευδαισθήσεων ή μανίας, βοηθάει στις κλινικές αποφάσεις.[54]
Εάν τα σημάδια της διαταραχής είναι παρόντα για περισσότερο από ένα μήνα αλλά λιγότερο από έξι μήνες, γίνεται η διάγνωση σχιζοφρενικόμορφης διαταραχής. Ψυχωτικά συμπτώματα που διαρκούν λιγότερο από ένα μήνα μπορούν να εντοπιστούν ως βραχείαψυχωτική διαταραχή καθώς και διάφορες καταστάσεις που μπορούν να ταξινομηθούν ως ψυχωτικές διαταραχές που δεν ανήκουν σε ειδική κατηγορία. Η σχιζοφρένεια δεν μπορεί να διαγνωστεί εάν τα συμπτώματα διαταραχής της διάθεσης είναι ουσιαστικά παρόντα (αν και σχιζοσυναισθηματική διαταραχή θα μπορούσε να εντοπιστεί), ή εάν τα συμπτώματα διάχυτης αναπτυξιακής διαταραχής είναι παρόντα εκτός αν οι προεξέχουσες ψευδαισθήσεις ή παραισθήσεις είναι επίσης παρούσες, ή εάν τα συμπτώματα είναι το άμεσο φυσιολογικό αποτέλεσμα μιας γενικής ιατρικής κατάστασης ή ουσίας, όπως η κατάχρηση ενός φαρμάκου ή θεραπείας.[51]
Υποκατηγορίες
[Επεξεργασία | επεξεργασία κώδικα]Το DSM-IV-TR περιλαμβάνει πέντε υποκατηγορίες σχιζοφρένειας, αν και οι υπεύθυνοι για την ανάπτυξη του DSM-5 συστήνουν να αφαιρεθούν από τη νέα ταξινόμηση:[55][56]
- Παρανοϊκός τύπος: Οι ψευδαισθήσεις ή οι ακουστικές παραισθήσεις είναι παρούσες, αλλά η διαταραχή της σκέψης, η αποδιοργανωμένη συμπεριφορά ή η συναισθηματική εξομάλυνση δεν είναι. Οι ψευδαισθήσεις είναι διωκτικές ή/και πομπώδεις, αλλά εκτός από αυτές, άλλα θέματα όπως η ζηλοτυπία, θρησκευτικότητα ή η σωματοποίηση μπορεί επίσης να είναι παρούσα.
- Αποδιοργανωμένος τύπος: Ονομάζεται hebephrenic σχιζοφρένια στο ICD. Εντοπίζεται διαταραχή της σκέψης και συναισθηματική εξομάλυνση.
- Κατατονικός τύπος: Το άτομο μπορεί να είναι σχεδόν ακίνητο ή να χαρακτηρίζεται από ταραγμένες και άσκοπες κινήσεις. Τα συμπτώματα μπορεί να περιλαμβάνουν κατατονική κατάπληξη και κηρώδη ευκαμψία.
- Αδιαφοροποίητος τύπος: Ψυχωτικά συμπτώματα είναι παρόντα αλλά τα κριτήρια για παρανοϊκό, αποδιοργανωμένο, ή κατατονικό τύπο δεν έχουν συναντηθεί.
- Υπολοιπόμενος τύπος: Θετικά συμπτώματα σε χαμηλό όμως βαθμό είναι παρόντα.
Το ICD-10 καθορίζει δύο πρόσθετες υποκατηγορίες:[56]
- Μετα-σχιζοφρενής κατάθλιψη: Καταθλιπτικό επεισόδιο που προκύπτει ως συνέπεια μιας σχιζοφρενούς ασθένειας όπου μερικά χαμηλού επιπέδου σχιζοφρενή συμπτώματα μπορούν ακόμα να είναι παρόντα.
- Απλή σχιζοφρένεια: Ύπουλη και προοδευτική εξέλιξη των προεξεχόντων αρνητικών συμπτωμάτων χωρίς ιστορικό ψυχωτικών επεισοδίων.
Διαφορική διάγνωση
[Επεξεργασία | επεξεργασία κώδικα]Ψυχωτικά συμπτώματα μπορούν επίσης να είναι παρόντα σε διάφορες άλλες διανοητικές διαταραχές, συμπεριλαμβανομένης της διπολικής διαταραχής,[57] της μεθοριακής διαταραχής προσωπικότητας,[58] της φαρμακευτικής δηλητηρίασης και της φάρμακο-προκληθείσας ψύχωσης. Ψευδαισθήσεις («μη-παράξενες») επίσης συναντώνται στην παραληρητική διαταραχή, και κοινωνική απομάκρυνση στην αγχώδη κοινωνική διαταραχή, την αποφευκτική διαταραχή προσωπικότητας και τη σχιζότυπη διαταραχή προσωπικότητας. Η σχιζοφρένεια συννοσσηρά με την ψυχαναγκαστική διαταραχή (OCD) αρκετά συχνότερα από ότι θα μπορούσε να εξηγηθεί με καθαρή τύχη, αν και μπορεί να είναι δύσκολο να διακριθούν οι ιδεοληψίες που εμφανίζονται στην OCD από τις παραληρητικές ιδέες της σχιζοφρένιας.[59]
Μια γενικότερη ιατρική και νευρολογική εξέταση μπορεί να απαιτηθεί για να αποκλειστούν ιατρικές ασθένειες που μπορούν σπάνια να παραγάγουν ψυχωτικά συμπτώματα παρόμοια με αυτά της σχιζοφρένειας, όπως η μεταβολική διαταραχή, η συστημική μόλυνση, η σύφιλη, η μόλυνση με HIV, η επιληψία, και τα τραύματα του εγκεφάλου.[60] Μπορεί να είναι απαραίτητο να αποκλειστεί ένα παραλήρημα, το οποίο μπορεί να διακριθεί από τις οπτικές παραισθήσεις, την οξεία εμφάνιση και το κυμαινόμενο επίπεδο συνείδησης, και αποκαλύπτει μια ελλοχεύουσα ιατρική ασθένεια. Γενικά οι έρευνες δεν επαναλαμβάνονται για έλεγχο υποτροπής εκτός αν υπάρχει μια συγκεκριμένη ιατρική ένδειξη ή πιθανά δυσμενή αποτελέσματα από τα αντιψυχωτικά φάρμακα.
Πρόληψη
[Επεξεργασία | επεξεργασία κώδικα]Απόδειξη για την αποτελεσματικότητα της πρόωρης παρέμβασης είναι ασαφής.[61] Ενώ υπάρχουν κάποια στοιχεία ότι η πρόωρη παρέμβαση σε άτομα με ψυχωτικό επεισόδιο μπορεί να βελτιώσει τις βραχυπρόθεσμες εκβάσεις, υπάρχει λίγο όφελος από αυτά τα μέτρα μετά από μια πενταετία.[5] Η προσπάθεια αποτροπής της σχιζοφρένιας στην πρόδρομη φάση είναι αβέβαιου οφέλους και από το 2009 δεν συστήνεται.[62] Η πρόληψη είναι δύσκολη δεδομένου ότι δεν υπάρχει κανένας αξιόπιστος δείκτης για τη μετέπειτα εξέλιξη της ασθένειας.[63]
Διαχείριση
[Επεξεργασία | επεξεργασία κώδικα]Η κύρια θεραπεία της σχιζοφρένιας είναι τα αντιψυχωτικά φάρμακα, συχνά σε συνδυασμό με ψυχολογική και κοινωνική υποστήριξη.[5] Εισαγωγή σε νοσοκομείο μπορεί να πραγματοποιηθεί σε σοβαρά επεισόδια είτε εθελοντικά είτε (εάν η νομοθεσία πνευματικής υγείας το επιτρέπει) ακούσια. Η μακροπρόθεσμη εισαγωγή σε νοσοκομείο είναι ασυνήθιστη από την έναρξη της αποϊδρυματοποίησης στη δεκαετία του '50, αν και ακόμα συμβαίνει. Κοινοτικές υπηρεσίες υποστήριξης που συμπεριλαμβάνουν κέντρα υποδοχής, επισκέψεις από τα μέλη μιας κοινοτικής ομάδας πνευματικής υγείας,[64] υποστηριζόμενη απασχόληση και ομάδες στήριξης, είναι συχνές. Κάποια στοιχεία δείχνουν ότι η τακτική άσκηση έχει θετική επίδραση στη σωματική και πνευματική υγεία των σχιζοφρενών.[65]
Η αντιμετώπιση του σχιζοφρενικού ασθενούς μπορεί να περιλαμβάνει νοσηλεία και αντιψυχωτική φαρμακευτική αγωγή (ανταγωνιστές των υποδοχέων ντοπαμίνης, με φάρμακα γνωστά ως τυπικά αντιψυχωσικά και ανταγωνιστές σεροτονίνης-ντοπαμίνης, γνωστά ως άτυπα, νεότερα ή δεύτερης γενιάς αντιψυχωσικά) επιπλέον των ψυχοκοινωνικών θεραπειών, όπως συμπεριφορικής, οικογενειακής, ομαδικής, ατομικής και θεραπειών κοινωνικών δεξιοτήτων και αποκατάστασης. Οποιαδήποτε από αυτές τις μορφές θεραπείας μπορεί να παρέχεται ενδονοσοκομειακά ή εξωνοσοκομειακά. Άλλα φάρμακα που χρησιμοποιούνται είναι το λίθιο, η προπραλόλη, οι βενζοδιαζεπίνες, το βαλπροϊκό οξύ και η καρβαμαζεπίνη. Η ηλεκτροσπασμοθεραπεία (ECT) μπορεί να είναι αποτελεσματική στην οξεία ψύχωση και την κατατονική μορφή.
Θεραπεία
[Επεξεργασία | επεξεργασία κώδικα]
Η πρωταρχική θεραπεία πρώτης γραμμής της σχιζοφρένιας είναι τα αντιψυχωτικά φάρμακα,[66] τα οποία μπορούν να μειώσουν τα θετικά συμπτώματα της ψύχωσης σε περίπου 7-14 ημέρες. Τα αντιψυχωτικά φάρμακα, εντούτοις, αποτυγχάνουν να βελτιώσουν σημαντικά τα αρνητικά συμπτώματα και τη γνωστική δυσλειτουργία.[67]
Η επιλογή του οποιουδήποτε αντιψυχωτικού φαρμάκου είναι βασισμένη στα οφέλη, τους κινδύνους, και το κόστος.[5] Είναι αμφισβητήσιμο αν, ως κατηγορία, τα κλασικά ή τα άτυπα αντιψυχωτικά φάρμακα είναι καλύτερα.[68][69] Και τα δύο έχουν τα ίσα ποσοστά υποτροπής συμπτωμάτων, όταν χρησιμοποιούνται τα τυπικά σε μικρές ως μέτριες δόσεις.[70] Υπάρχει καλή απόκριση σε 40-50%, μερική απόκριση σε 30-40%, και αντίσταση στη θεραπεία (αποτυχία των συμπτωμάτων να αποκριθούν ικανοποιητικά, μετά από έξι εβδομάδες, σε δύο από τρία διαφορετικά αντιψυχωτικά φάρμακα) σε 20% των ανθρώπων.[71] Η κλοζαπίνη είναι μια αποτελεσματική θεραπεία για εκείνους που αποκρίνονται ελάχιστα σε άλλα φάρμακα,[72] αλλά περιλαμβάνει την ενδεχόμενη σοβαρή παρενέργεια της ακοκκιοκυτταραιμίας (μείωση λευκών αιμοσφαιρίων) σε 1-4%.[5][19][73]
Όσον αφορά τις παρενέργειες των κλασικών αντιψυχωτικών φαρμάκων, συνδέονται με ένα υψηλότερο ποσοστό εξωπυραμιδικών παρενεργειών, ενώ των άτυπων συνδέονται με σημαντική αύξηση του σωματικού βάρους, το διαβήτη και τον κίνδυνο μεταβολικού συνδρόμου.[74] Ενώ τα άτυπα έχουν λιγότερες εξωπυραμιδικές παρενέργειες, αυτές οι διαφορές είναι μέτριες. Μερικά άτυπα φάρμακα, όπως η κουετιαπίνη και η ρισπεριδόνη συνδέονται με υψηλότερο κίνδυνο θανάτου έναντι του άτυπου περφαιναζίνη, ενώ η κλοζαπίνη συνδέεται με το χαμηλότερο κίνδυνο θανάτου. Παραμένει ασαφές εάν τα νεώτερα αντιψυχωτικά φάρμακα μειώνουν τις πιθανότητες ανάπτυξης του κακοήθους συνδρόμου από νευροληπτικά ή όψιμης δυσκινησίας, μια σπάνια αλλά σοβαρή νευρολογική διαταραχή.[75]
Για τους ανθρώπους που είναι απρόθυμοι ή ανίκανοι να πάρουν το φάρμακο τακτικά, μακράς διάρκειας δράσης αποθηκευτικά σκευάσματα αντιψυχωτικών φαρμάκων μπορούν να χρησιμοποιηθούν για να επιτύχουν τον έλεγχο.[76] Όταν χρησιμοποιούνται σε συνδυασμό με ψυχοκοινωνικές παρεμβάσεις μπορούν να βελτιώσουν τη μακροχρόνια προσκόλληση στη θεραπεία.
Ερευνητές από το Πανεπιστήμιο της Νότιας Δανίας σε συνεργασία με το Τεχνολογικό Ινστιτούτο της Δανίας και το NeuroSearch A/S έχουν διεξάγει επιτυχημένες δοκιμές με φασματόμετρο μάζας σε αρουραίους στους οποίους χορηγήθηκε φαινκυκλιδίνη (PCP).[77] Οι ερευνητές τώρα πιστεύουν ότι η φυσιολογική ταυτότητα της σχιζοφρένειας βρίσκεται σε κάποιες συγκεκριμένες, μετρήσιμες πρωτεΐνες. Γνωρίζοντας αυτές τις πρωτεΐνες και συγκρίνοντας τη συμπεριφορά τους με πρωτεΐνες στους εγκεφάλους των μη-σχιζοφρενικών ανθρώπων μπορεί να καταστεί δυνατή η ανάπτυξη πιο αποτελεσματικών φαρμάκων για τη σχιζοφρένεια. Συγκεκριμένα, οι ερευνητές εντόπισαν 2604 πρωτεΐνες, και σε 352 από αυτές, είδαν αλλαγές που μπορεί να συνδέονται με τις εγχύσεις φαινκυκλιδίνης. Θα είναι εξαιρετικά ενδιαφέρουσα η λεπτομερέστερη μελέτη αυτών των 352 πρωτεϊνών, για να γίνει σαφές εάν μπορούν επίσης να αλλάξουν σε ανθρώπους με σχιζοφρένεια—και στην περίπτωση αυτή, θα γίνει προσπάθεια ανάπτυξης ενός φαρμάκου που θα μπορεί να αποτρέψει τις αλλαγές πρωτεΐνης οι οποίες οδηγούν στη σχιζοφρένεια.
Ψυχοκοινωνική Διαχείριση
[Επεξεργασία | επεξεργασία κώδικα]Ένας αριθμός ψυχοκοινωνικών παρεμβάσεων μπορεί να είναι χρήσιμος στη θεραπεία της σχιζοφρένειας και συμπεριλαμβάνει: οικογενειακή θεραπεία,[78] θεραπεία που βασίζεται στην κοινοτική υποστήριξη, υποστηριζόμενη απασχόληση, γνωστική αποκατάσταση,[79] δεξιότητες κατάρτισης, γνωσιακή συμπεριφοριστική θεραπεία (CBT), συμβολικές οικονομικές παρεμβάσεις και ψυχοκοινωνικές παρεμβάσεις για τη χρήση ουσιών και τη διαχείριση βάρους.[80] Η οικογενειακή θεραπεία ή εκπαίδευση, που εξετάζει ολόκληρο το οικογενειακό σύστημα ενός ατόμου, μπορεί να μειώσει τις υποτροπές και τις εισαγωγές στο νοσοκομείο.[78] Τα στοιχεία για την αποτελεσματικότητα της CBT είτε στη μείωση των συμπτωμάτων είτε την παρεμπόδιση της υποτροπής είναι ελάχιστα.[81][82] Η θεραπεία μέσω της τέχνης ή του δράματος δεν έχει ακόμα ερευνηθεί.[83][84]
Πρόγνωση
[Επεξεργασία | επεξεργασία κώδικα]Η σχιζοφρένεια έχει μεγάλες επιπτώσεις τόσο στον άνθρωπο όσο και στην οικονομία.[5] Οδηγεί σε μείωση του προσδόκιμου ζωής του ανθρώπου κατά 10-25 χρόνια,[85] κυρίως λόγω της συσχέτισης της ασθένειας με την παχυσαρκία, τον στατικό τρόπο ζωής, το κάπνισμα και σε μικρότερο βαθμό, το αυξανόμενο ποσοστό αυτοκτονίας.[5][85][86] Η μείωση του χρόνου ζωής ανατράπηκε σε ένα βαθμό μεταξύ της δεκαετίας του '70 και της δεκαετίας του '90 και μεταξύ της δεκαετίας του '90 και της πρώτης δεκαετίας του 21ου αιώνα διατηρήθηκε σταθερή. Αυτό οφείλεται στη δημιουργία συστήματος περίθαλψης που είναι προσβάσιμο σε όλους (Φινλανδία).[87]
Η σχιζοφρένεια είναι μια σημαντική αιτία αναπηρίας, που θεωρείται ως η τρίτη χειρότερη κατάσταση μετά από την τετραπληγία και την άνοια, ενώ βρίσκεται σε υψηλότερη θέση από την παραπληγία και την τύφλωση.[88] Περίπου τα τρία τέταρτα των ανθρώπων με σχιζοφρένεια έχουν ήδη αναπηρία που υποτροπιάζει.[71] Μερικοί απ’ αυτούς αναρρώνουν εντελώς και άλλοι καταφέρνουν να γίνουν ενεργά μέλη στην κοινωνία.[89] Οι περισσότεροι άνθρωποι με σχιζοφρένεια ζουν ανεξάρτητα, με μια μικρή βοήθεια από τους κοντινούς τους ανθρώπους.[5] Στους πάσχοντες που βιώνουν ένα πρώτο επεισόδιο ψύχωσης, οι πιθανότητες για μια αισιόδοξη έκβαση της ασθένειας είναι γύρω στο 42%, για μια ενδιάμεση έκβαση στο 35% και για μια δυσάρεστη έκβαση στο 27%.[90] Οι προοπτικές της ασθένειας παρουσιάζονται καλύτερες στις αναπτυσσόμενες χώρες παρά στον αναπτυγμένο κόσμο.[91] Αυτά τα συμπεράσματα, εντούτοις, έχουν αμφισβητηθεί από πολλούς.[92][93]
Επικρατεί ένα υψηλότερο ποσοστό αυτοκτονίας σε όσους πάσχουν από σχιζοφρένεια συγκριτικά με τον μέσο όρο. Η διαφορά αυτή είναι γύρω στο 10%, αλλά πιο πρόσφατες μελέτες και στατιστικές εκτιμούν το ποσοστό αυτό γύρω στο 4.9% και πιο συχνά η τάση για αυτοκτονία εμφανίζεται στην περίοδο μετά την έναρξη της ασθένειας ή μετά από την πρώτη εισαγωγή στο νοσοκομείο.[94] Πολλές φορές (20 40%) οι σχιζοφρενείς επιχειρούν να αυτοκτονήσουν και περισσότερες από μία φορές. Υπάρχουν ποικίλοι παράγοντες που ενισχύουν τον κίνδυνο αυτό, όπως η κατάθλιψη, το συχνά υψηλό επίπεδο νοημοσύνης, ακόμη και το φύλο.[95]
Η σχιζοφρένεια και το κάπνισμα έχουν παρουσιάσει ισχυρό συσχετισμό σε αποτελέσματα μελετών σε όλο τον κόσμο.[96][97] Η τάση για το κάπνισμα είναι ιδιαίτερα υψηλή στους σχιζοφρενείς, αφού το 80% με 90% καπνίζουν τακτικά, σε σύγκριση με το 20% του γενικού πληθυσμού. Όσοι καπνίζουν τείνουν να το κάνουν σε υπερβολικό βαθμό και επιπρόσθετα, να καπνίζουν τσιγάρα με υψηλότερη περιεκτικότητα σε νικοτίνη.[98]
Πολλές μελέτες συγκλίνουν στο γεγονός ότι η παρανοϊκή σχιζοφρένεια μπορεί να έχει καλύτερη προοπτική από άλλους τύπους σχιζοφρενειών επειδή χαρακτηρίζεται από την ανεξάρτητη διαβίωση του πάσχοντος και την ασχολία του με κάποιο επάγγελμα.[99]
Επιδημιολογία
[Επεξεργασία | επεξεργασία κώδικα]Η σχιζοφρένεια επηρεάζει τις ζωές περίπου του 0.3-0.7% των ανθρώπων,[5] δηλαδή περίπου 24 εκατομμυρίων ανθρώπων παγκοσμίως, στο έτος 2011.[100] Εμφανίζεται 1,4 φορές περισσότερο στους άντρες απ’ ότι τις γυναίκες και συνήθως εμφανίζεται νωρίτερα στους πρώτους.[19] Οι ηλικίες στις οποίες κατά μέσο όρο αρχίζει η ασθένεια είναι 20-28 χρονών για τους άντρες και 26-32 χρονών για τις γυναίκες.[101] Η εμφάνιση της ασθένειας στην παιδική ηλικία είναι πολύ σπανιότερη[102] απ' ό,τι είναι στους μεσήλικες και στους ηλικιωμένους.[103] Παρόλο που λέγεται ότι η σχιζοφρένεια εμφανίζεται ομοιογενώς σε όλο τον κόσμο,[49][104] η αλήθεια είναι ότι η εμφάνισή της ποικίλλει από χώρα σε χώρα,[105] αλλά και σε πιο τοπικό επίπεδο, από περιοχή σε περιοχή.[106] Σ’ αυτήν οφείλεται το 1% της αναπηρίας παγκοσμίως.[19] Το ποσοστό της εμφάνισης της σχιζοφρένειας ποικίλλει και μπορεί να φτάσει μέχρι και στο τριπλάσιο αν καθοριστεί με διαφορετικά (πιο χαλαρά) κριτήρια.[5]
Ιστορία
[Επεξεργασία | επεξεργασία κώδικα]Ο ψυχίατρος Kurt Schneider (1887-1967) απαρίθμησε τις μορφές των ψυχωτικών συμπτωμάτων που πίστευε ότι διακρίνουν τη σχιζοφρένεια από άλλες ψυχωτικές διαταραχές. Αυτά ονομάζονται πρώτης τάξεως συμπτώματα ή πρώτης τάξεως συμπτώματα του Schneider. Αυτά περιλαμβάνουν παραληρητικές ιδέες του να ελέγχονται από μια εξωτερική δύναμη: την πεποίθηση ότι οι σκέψεις ενσωματώνονται ή αποσύρονται από το συνειδητό μυαλό κάποιου, την πεποίθηση ότι οι σκέψεις κάποιου μεταδίδονται σε άλλους ανθρώπους και παραισθησιογόνες φωνές της ακοής που σχολιάζουν σκέψεις ή ενέργειες κάποιου ή που έχουν μια συνομιλία με άλλες παραισθησιογόνες φωνές.[107] Παρά το γεγονός ότι έχουν συμβάλει σημαντικά στα τρέχοντα διαγνωστικά κριτήρια, η ιδιαιτερότητα των πρώτης τάξεως συμπτωμάτων έχει αμφισβητηθεί. Μια ανασκόπηση των διαγνωστικών μελετών που διεξήχθησαν μεταξύ 1970 και 2005 διαπίστωσε ότι επιτρέπουν ούτε την επιβεβαίωση ούτε την απόρριψη των αιτημάτων του Schneider, και πρότεινε τα πρώτης τάξεως συμπτώματα να ξανά τονιστούν σε μελλοντικές αναθεωρήσεις των διαγνωστικών συστημάτων.[108]

Η σχιζοφρένεια ήταν γνωστή στην αρχαιότητα από τους Έλληνες γιατρούς του 2ου αιώνα (μ.Χ.) και συγκεκριμένα από τον Αρεταίο τον Καππαδόκη και τον Σωρανό τον Εφέσιο που πρώτοι την περιέγραψαν. Κατά τους νεότερους χρόνους έφερε το όνομα «πρωτόγονος άνοια» που της δόθηκε από τον Γάλλο Ωγκυστέν Μορέλ και τον Γερμανό Έμιλ Κραίπελιν, παρότι δεν πρόκειται για άνοια, (υπό την αυστηρή έννοια του όρου), αφού η πρωταρχική διαταραχή της δεν επιφέρει προοδευτική εξασθένηση της νοημοσύνης. Περισσότερο προσομοιάζει με «ψευδοάνοια» που εμφανίζεται σαν νόσος της προσωπικότητας του ατόμου.
Παθήσεις με χαρακτηριστικά σχιζοφρένειας έχουν σπάνια αναφερθεί πριν από τον 19ο αιώνα, παρά μόνο παράλογες, ακατανόητες και ανεξέλεγκτες συμπεριφορές ασθενών. Η λεπτομερής παρουσίαση μιας περίπτωσης το 1797 σχετικά με τον James Tilly Matthews, καθώς και κείμενα του Phillipe Pinel που είχαν δημοσιευτεί το 1809, θεωρούνται κυρίως ως οι πρώτες αναφορές της ασθένειας στην ιστορία της ιατρικής και ψυχιατρικής βιβλιογραφίας. Η σχιζοφρένεια αναγνωρίστηκε για πρώτη φορά ως ξεχωριστό σύνδρομο που εμφανίζεται σε εφήβους και ενηλίκους από τον Bénédict Morel το 1853, και ορίσθηκε ως «démence précoce», δηλαδή «πρόωρη άνοια». Ο όρος αυτός χρησιμοποιήθηκε το 1891 από τον Arnold Pick στα κείμενά του για μια περίπτωση ψυχασθένειας. Το 1893 ο Emil Kraepelin πρότεινε την ταξινόμηση των διανοητικών διαταραχών με το ένα άκρο να είναι η πρόωρη άνοια(σχιζοφρένεια) και το άλλο άκρο η διαταραχή της διάθεσης (δηλαδή η μανιακή κατάθλιψη που περιλαμβάνει τη μονοπολική και τη διπολική κατάθλιψη). Ο Kraepelin πίστευε ότι η πρόωρη άνοια (σχιζοφρένεια) ήταν, κατά κύριο λόγο, μια ασθένεια του εγκεφάλου, ξεχωριστή από άλλες μορφές άνοιας, όπως το Alzheimer που εμφανίζεται σε μεγαλύτερες ηλικίες.
Η λέξη σχιζοφρένεια ετυμολογικά σημαίνει «σχίσιμο του μυαλού» και προέρχεται από δύο λέξεις με ελληνική ρίζα: η πρώτη είναι η λέξη «σχίζειν» (σκίζω) και η δεύτερη είναι η λέξη "φρένα" (μυαλό). Η λέξη επινοήθηκε από τον Eugen Bleuler το 1908 για να περιγράψει το πώς βασικές νοητικές λειτουργίας όπως η προσωπικότητα, η σκέψη, η μνήμη και η αντίληψη χάνουν τη μεταξύ τους επικοινωνία. Ο Bleuler περιέγραψε τα 4 κύρια συμπτώματα: διαταραχές ισορροπίας, αυτισμός, διαταραγμένη σκέψη και κυκλοθυμία.[109][110] Ο Bleuler συνειδητοποίησε ότι η ασθένεια δεν κατατασσόταν στις άνοιες, καθώς μερικοί από τους ασθενείς του βελτιώνονταν αντί να χειροτερεύουν και έτσι αντ' αυτού, πρότεινε τον όρο σχιζοφρένεια. Η θεραπεία εμφανίστηκε στα μέσα της δεκαετίας του '50 με την ανακάλυψη μιας χημικής ένωσης, της χλωροπρομαζίνης.[111]
Στις αρχές του 1970, η επιλογή διαγνωστικών κριτηρίων για τη σχιζοφρένεια αποτέλεσε αντικείμενο πολλών διαφωνιών που τελικά κατέληξαν στην επιλογή των κριτηρίων που χρησιμοποιούμε σήμερα. Έγινε σαφές μετά από μελέτη των ΗΠΑ και της Μ.Βρετανίας το 1971 ότι η σχιζοφρένεια εντοπίζεται σε πολύ μεγαλύτερη έκταση στην Αμερική απ' ό,τι στην Ευρώπη.[112] Αυτό οφειλόταν εν μέρει στο γεγονός ότι οι ΗΠΑ είχαν πιο χαλαρά κριτήρια, καθώς χρησιμοποιούσαν το DSM-ΙΙ εγχειρίδιο, σε αντίθεση με την Ευρώπη που χρησιμοποιούσε το ICD-9 εγχειρίδιο. Η μελέτη του David Rosenhan το 1972, που δημοσιεύθηκε στο περιοδικό «Science» με τίτλο «Ύπαρξη λογικής εκεί που κυριαρχεί η παραφροσύνη», κατέληξε στο συμπέρασμα ότι η διάγνωση της σχιζοφρένειας στις ΗΠΑ ήταν τις περισσότερες φορές υποκειμενική και αναξιόπιστη.[113] Αυτοί ήταν μερικοί από τους λόγους που οδήγησαν στην αναθεώρηση όχι μόνο των διαγνωστικών κριτηρίων της σχιζοφρένειας, αλλά και στην αναθεώρηση ολόκληρου του εγχειριδίου DSM, με αποτέλεσμα τη δημοσίευση του νέου εγχειριδίου, του DSM-ΙΙΙ το 1980.[114]
Ο όρος σχιζοφρένεια συνήθως παρεξηγείται, καθώς εννοεί ότι τα άτομα που πάσχουν έχουν μια «διχασμένη προσωπικότητα». Παρόλο που τα άτομα αυτά, πολύ συχνά ακούνε φωνές και μπορεί να τις θεωρούν σαν ξεχωριστές προσωπικότητες, αυτό δεν σημαίνει ότι ο σχιζοφρενής είναι ένα άτομο που αλλάζει προσωπικότητες. Η σύγχυση οφείλεται κατά ένα μεγάλο μέρος στην παρερμηνεία του όρου της σχιζοφρένειας του Bleuler.[115][116] Η πρώτη γνωστή κατάχρηση του όρου, όπου θεωρούσε τον σχιζοφρενή ως «διχασμένη προσωπικότητα», ήταν σε ένα άρθρο από τον ποιητή Τ. S. Eliot το 1933.[117]
Κοινωνία και πολιτισμός
[Επεξεργασία | επεξεργασία κώδικα]
Το κοινωνικό στίγμα θεωρείται το μεγαλύτερο εμπόδιο στην ανάρρωση των ασθενών με σχιζοφρένεια. Σε ένα μεγάλο και αντιπροσωπευτικό δείγμα σε μία μελέτη του 1991, το 12,8% των Αμερικανών πίστευαν πως οι σχιζοφρενείς ήταν «πολύ πιθανό» να κάνουν κάτι βίαιο σε άλλους και το 48,1% ότι ήταν «κάπως πιθανό». Πάνω από το 74% θεωρούσε ότι οι άνθρωποι που πάσχουν από σχιζοφρένεια δεν είναι ικανοί να λάβουν αποφάσεις που αφορούν τη θεραπεία τους και το 70,2% τους θεωρούσε ανίκανους και να διαχειριστούν τα οικονομικά τους. Η άποψη ότι τα άτομα με ψύχωση είναι βίαια έχει διπλασιαστεί από το 1950 σύμφωνα με μία μεταανάλυση.[εκκρεμεί παραπομπή]
Το 2002 ο όρος σχιζοφρένεια στην Ιαπωνία άλλαξε από Seishin-Bunretsu-Byō 精神分裂病 (ασθένεια με διαχωρισμένο εγκέφαλο) σε Tōgō-shitchō-shō 統合失調症 (διαταραχή ολοκλήρωσης) για να περιοριστεί το στίγμα.[118] Το νέο όνομα ήταν εμπνευσμένο από το βιοψυχοκοινωνικό μοντέλο και αύξησε το ποσοστό των ασθενών που ενημερώθηκε για τη διάγνωση από 37% σε 70% σε τρία χρόνια.[119] Μια παρόμοια αλλαγή έγινε στη Νότια Κορέα το 2012.[120]
Στις ΗΠΑ το κόστος της σχιζοφρένειας – τα άμεσα έξοδα (εξωτερικά ιατρεία, νοσηλεία, φάρμακα, και η μακροχρόνια περίθαλψη) και μη δαπανών υγειονομικής περίθαλψης (επιβολή του νόμου, μειωμένη παραγωγικότητα στο χώρο εργασίας και η ανεργία)-εκτιμάται σε $ 62.7 δισεκατομμύρια το 2002.[121] Το βιβλίο και η ταινία ένας Υπέροχος Άνθρωπος βασίζεται στη ζωή του Τζων Φορμπς Νας, ενός μαθηματικού με βραβείο Νόμπελ ο οποίος είχε διαγνωστεί με σχιζοφρένεια.
Παραπομπές
[Επεξεργασία | επεξεργασία κώδικα]- ↑ «Gabrb2-knockout mice displayed schizophrenia-like and comorbid phenotypes with interneuron-astrocyte-microglia dysregulation.» 17 Ιουλίου 2018. σελ. 128.
- ↑ 2,0 2,1 Hong Xue: «GABRB2, a key player in neuropsychiatric disorders and beyond» (Αγγλικά) 30 Ιανουαρίου 2022.
- ↑ Yili Wu: «The association of GABRB2 SNPs with cognitive function in schizophrenia» 31 Ιανουαρίου 2019.
- ↑ Bhugra D (2006). «The global prevalence of schizophrenia». PLoS Medicine 2 (5): 372-373. PMID 15916460.
- ↑ 5,00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,11 5,12 5,13 5,14 van Os J, Kapur S (August 2009). «Schizophrenia». Lancet 374 (9690): 635–45. doi:. ISSN 0140-6736. PMID 19700006. Αρχειοθετήθηκε από το πρωτότυπο στις 2013-06-23. https://web.archive.org/web/20130623065810/http://xa.yimg.com/kq/groups/19525360/611943554/name/Schizophrenia+-+The+Lancet.pdf. Ανακτήθηκε στις 2014-11-15.
- ↑ Becker T, Kilian R (2006). «Psychiatric services for people with severe mental illness across western Europe: what can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care?». Acta Psychiatrica Scandinavica Supplement 113 (429): 9–16. doi:. PMID 16445476.
- ↑ Ungvari GS, Caroff SN, Gerevich J (March 2010). «The catatonia conundrum: evidence of psychomotor phenomena as a symptom dimension in psychotic disorders». Schizophr Bull 36 (2): 231–8. doi:. PMID 19776208. PMC 2833122. https://archive.org/details/sim_schizophrenia-bulletin_2010-03_36_2/page/231.
- ↑ Kohler CG, Walker JB, Martin EA, Healey KM, Moberg PJ (September 2010). «Facial emotion perception in schizophrenia: a meta-analytic review». Schizophr Bull 36 (5): 1009–19. doi:. PMID 19329561. PMC 2930336. http://schizophreniabulletin.oxfordjournals.org/content/36/5/1009.full.
- ↑ Sims A (2002). Symptoms in the mind: an introduction to descriptive psychopathology. Philadelphia: W. B. Saunders. ISBN 0-7020-2627-1.
- ↑ Kneisl C. and Trigoboff E. (2009). Contemporary Psychiatric- Mental Health Nursing. 2nd edition. London: Pearson Prentice Ltd. p. 371
- ↑ American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 299
- ↑ 12,0 12,1 Carson VB (2000). Mental health nursing: the nurse-patient journey W.B. Saunders. ISBN 978-0-7216-8053-8. p. 638.
- ↑ Velligan DI and Alphs LD (1 March 2008). «Negative Symptoms in Schizophrenia: The Importance of Identification and Treatment». Psychiatric Times 25 (3). Αρχειοθετήθηκε από το πρωτότυπο στις 2009-10-06. https://web.archive.org/web/20091006015627/http://www.psychiatrictimes.com/schizophrenia/article/10168/1147581. Ανακτήθηκε στις 2014-11-15.
- ↑ Cullen KR, Kumra S, Regan J et al. (2008). «Atypical Antipsychotics for Treatment of Schizophrenia Spectrum Disorders». Psychiatric Times 25 (3). Αρχειοθετήθηκε από το πρωτότυπο στις 2008-12-28. https://web.archive.org/web/20081228153056/http://www.psychiatrictimes.com/schizophrenia/article/10168/1147536. Ανακτήθηκε στις 2015-01-02.
- ↑ Addington J, Cadenhead KS, Cannon TD, et al. (2007). «North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research». Schizophrenia Bulletin 33 (3): 665–72. doi:. PMID 17255119. PMC 2526151. https://archive.org/details/sim_schizophrenia-bulletin_2007-05_33_3/page/665.
- ↑ Amminger GP, Leicester S, Yung AR, et al. (2006). «Early onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals». Schizophrenia Research 84 (1): 67–76. doi:. PMID 16677803. https://archive.org/details/sim_schizophrenia-research_2006-05_84_1/page/67.
- ↑ Parnas J, Jorgensen A (1989). «Pre-morbid psychopathology in schizophrenia spectrum». British Journal of Psychiatry 115: 623–7. PMID 2611591.
- ↑ Coyle, Joseph (2006). «Chapter 54: The Neurochemistry of Schizophrenia». Στο: Scott Brady· George Siegel· R. Wayne Albers· Donald L. Price. Basic Neurochemistry: Molecular, Cellular and Medical Aspects (7th έκδοση). Burlington, MA: Elsevier Academic Press. σελίδες 876–78. ISBN 0-12-088397-X.
- ↑ 19,00 19,01 19,02 19,03 19,04 19,05 19,06 19,07 19,08 19,09 19,10 19,11 Picchioni MM, Murray RM (July 2007). «Schizophrenia». BMJ 335 (7610): 91–5. doi:. PMID 17626963.
- ↑ Drake RJ, Lewis SW (March 2005). «Early detection of schizophrenia». Current Opinion in Psychiatry 18 (2): 147–50. doi:. PMID 16639167.
- ↑ O'Donovan MC, Williams NM, Owen MJ (October 2003). «Recent advances in the genetics of schizophrenia». Hum. Mol. Genet. 12 Spec No 2: R125–33. doi:. PMID 12952866.
- ↑ McLaren JA, Silins E, Hutchinson D, Mattick RP, Hall W (January 2010). «Assessing evidence for a causal link between cannabis and psychosis: a review of cohort studies». Int. J. Drug Policy 21 (1): 10–9. doi:. PMID 19783132.
- ↑ O'Donovan MC, Craddock NJ, Owen MJ (July 2009). «Genetics of psychosis; insights from views across the genome». Hum. Genet. 126 (1): 3–12. doi:. PMID 19521722.
- ↑ Craddock N, Owen MJ (2010). «The Kraepelinian dichotomy - going, going... But still not gone». The British Journal of Psychiatry 196: 92–95. doi:. PMID 20118450.
- ↑ Crow TJ (July 2008). «The 'big bang' theory of the origin of psychosis and the faculty of language». Schizophrenia Research 102 (1–3): 31–52. doi:. PMID 18502103.
- ↑ Mueser KT, Jeste DV (2008). Clinical Handbook of Schizophrenia. New York: Guilford Press. σελίδες 22–23. ISBN 1-59385-652-0.
- ↑ Van Os J (2004). «Does the urban environment cause psychosis?». British Journal of Psychiatry 184 (4): 287–288. doi:. PMID 15056569.
- ↑ Selten JP, Cantor-Graae E, Kahn RS (March 2007). «Migration and schizophrenia». Current Opinion in Psychiatry 20 (2): 111–115. doi:. PMID 17278906.
- ↑ «THE ABANDONED ILLNESS» (PDF). Schizophrenia Commission. Νοε 2012. σελ. 10. Αρχειοθετήθηκε από το πρωτότυπο (PDF) στις 24 Φεβρουαρίου 2015. Ανακτήθηκε στις 19 Απριλίου 2014.
- ↑ Larson, Michael (30 Μαρτίου 2006). «Alcohol-Related Psychosis». eMedicine. WebMD. Ανακτήθηκε στις 27 Σεπτεμβρίου 2006.
- ↑ Sagud M, Mihaljević-Peles A, Mück-Seler D, et al. (September 2009). «Smoking and schizophrenia». Psychiatr Danub 21 (3): 371–5. PMID 19794359. http://www.hdbp.org/psychiatria_danubina/pdf/dnb_vol21_no3/dnb_vol21_no3_371.pdf.
- ↑ Broome MR, Woolley JB, Tabraham P, et al. (November 2005). «What causes the onset of psychosis?». Schizophr. Res. 79 (1): 23–34. doi:. PMID 16198238.
- ↑ Bentall RP, Fernyhough C, Morrison AP, Lewis S, Corcoran R (2007). «Prospects for a cognitive-developmental account of psychotic experiences». Br J Clin Psychol 46 (Pt 2): 155–73. doi:. PMID 17524210. https://archive.org/details/sim_british-journal-of-clinical-psychology_2007-06_46_2/page/155.
- ↑ Kurtz MM (2005). «Neurocognitive impairment across the lifespan in schizophrenia: an update». Schizophrenia Research 74 (1): 15–26. doi:. PMID 15694750.
- ↑ Cohen AS, Docherty NM (2004). «Affective reactivity of speech and emotional experience in patients with schizophrenia». Schizophrenia Research 69 (1): 7–14. doi:. PMID 15145465.
- ↑ Horan WP, Blanchard JJ (2003). «Emotional responses to psychosocial stress in schizophrenia: the role of individual differences in affective traits and coping». Schizophrenia Research 60 (2–3): 271–83. doi:. PMID 12591589.
- ↑ Smith B, Fowler DG, Freeman D, et al. (September 2006). «Emotion and psychosis: links between depression, self-esteem, negative schematic beliefs and delusions and hallucinations». Schizophr. Res. 86 (1–3): 181–8. doi:. PMID 16857346.
- ↑ Beck, AT (2004). «A Cognitive Model of Schizophrenia». Journal of Cognitive Psychotherapy 18 (3): 281–88. doi:.
- ↑ Bell V, Halligan PW, Ellis HD (2006). «Explaining delusions: a cognitive perspective». Trends in Cognitive Science 10 (5): 219–26. doi:. PMID 16600666.
- ↑ Freeman D, Garety PA, Kuipers E, Fowler D, Bebbington PE, Dunn G (January 2007). «Acting on persecutory delusions: the importance of safety seeking». Behav Res Ther 45 (1): 89–99. doi:. PMID 16530161. https://archive.org/details/sim_behaviour-research-and-therapy_2007-01_45_1/page/89.
- ↑ Kuipers E, Garety P, Fowler D, Freeman D, Dunn G, Bebbington P (October 2006). «Cognitive, emotional, and social processes in psychosis: refining cognitive behavioral therapy for persistent positive symptoms». Schizophr Bull 32 Suppl 1: S24–31. doi:. PMID 16885206.
- ↑ Kircher, Tilo and Renate Thienel (2006). «Functional brain imaging of symptoms and cognition in schizophrenia». The Boundaries of Consciousness. Amsterdam: Elsevier. σελ. 302. ISBN 0-444-52876-8.
- ↑ Green MF (2006). «Cognitive impairment and functional outcome in schizophrenia and bipolar disorder». Journal of Clinical Psychiatry 67 (Suppl 9): 3–8. doi:. PMID 16965182.
- ↑ Insel TR (November 2010). «Rethinking schizophrenia». Nature 468 (7321): 187–93. doi:. PMID 21068826.
- ↑ Laruelle M, Abi-Dargham A, van Dyck CH, et al. (August 1996). «Single photon emission computerized tomography imaging of amphetamine-induced dopamine release in drug-free schizophrenic subjects». Proc. Natl. Acad. Sci. U.S.A. 93 (17): 9235–40. doi:. PMID 8799184.
- ↑ Jones HM, Pilowsky LS (2002). «Dopamine and antipsychotic drug action revisited». British Journal of Psychiatry 181: 271–275. doi:. PMID 12356650.
- ↑ Konradi C, Heckers S (2003). «Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment». Pharmacology and Therapeutics 97 (2): 153–79. doi:. PMID 12559388.
- ↑ Lahti AC, Weiler MA, Tamara Michaelidis BA, Parwani A, Tamminga CA (2001). «Effects of ketamine in normal and schizophrenic volunteers». Neuropsychopharmacology 25 (4): 455–67. doi:. PMID 11557159.
- ↑ 49,0 49,1 American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders (5th έκδοση). Arlington: American Psychiatric Publishing. σελίδες 101–05. ISBN 978-0890425558.
- ↑ Jakobsen KD, Frederiksen JN, Hansen T, et al. (2005). «Reliability of clinical ICD-10 schizophrenia diagnoses». Nordic Journal of Psychiatry 59 (3): 209–12. doi:. PMID 16195122.
- ↑ 51,0 51,1 American Psychiatric Association (1999). Diagnostic and Statistical Manual of Mental Disorders (5th έκδοση). Arlington: American Psychiatric Publishing. ISBN 978-0890425558.
- ↑ 52,0 52,1 52,2 Tandon R, Gaebel W, Barch DM, et al. (October 2013). «Definition and description of schizophrenia in the DSM-5». Schizophr. Res. 150 (1): 3–10. doi:. PMID 23800613.
- ↑ As referenced from PMID 23800613, Heckers S, Tandon R, Bustillo J (March 2010). «Catatonia in the DSM--shall we move or not?». Schizophr Bull 36 (2): 205–7. doi:. PMID 19933711.
- ↑ Barch DM, Bustillo J, Gaebel W, et al. (October 2013). «Logic and justification for dimensional assessment of symptoms and related clinical phenomena in psychosis: relevance to DSM-5». Schizophr. Res. 150 (1): 15–20. doi:. PMID 23706415.
- ↑ American Psychiatric Association DSM-5 Work Groups (2010) Proposed Revisions – Schizophrenia and Other Psychotic Disorders. Retrieved 17 February 2010.
- ↑ 56,0 56,1 «The ICD-10 Classification of Mental and Behavioural Disorders» (PDF). World Health Organization. σελ. 26.
- ↑ Pope HG (1983). «Distinguishing bipolar disorder from schizophrenia in clinical practice: guidelines and case reports». Hospital and Community Psychiatry 34: 322–28.
- ↑ McGlashan TH (February 1987). «Testing DSM-III symptom criteria for schizotypal and borderline personality disorders». Archives of General Psychiatry 44 (2): 143–8. doi:. PMID 3813809.
- ↑ Bottas A (15 April 2009). «Comorbidity: Schizophrenia With Obsessive-Compulsive Disorder». Psychiatric Times 26 (4). http://www.psychiatrictimes.com/display/article/10168/1402540.
- ↑ Murray E. D.· Buttner N.· Price B. H. (2012). «Depression and Psychosis in Neurological Practice». Στο: Bradley W. G.· Daroff R. B.· Fenichel G. M.· Jankovic J. Bradley's neurology in clinical practice. 1 (6th έκδοση). Philadelphia, PA: Elsevier/Saunders. σελίδες 92–111. ISBN 1-4377-0434-4.
- ↑ Marshall, M; Rathbone, J (Jun 15, 2011). «Early intervention for psychosis.». The Cochrane database of systematic reviews (6): CD004718. doi:. PMID 21678345.
- ↑ de Koning MB, Bloemen OJ, van Amelsvoort TA, et al. (June 2009). «Early intervention in patients at ultra high risk of psychosis: benefits and risks». Acta Psychiatr Scand 119 (6): 426–42. doi:. PMID 19392813.
- ↑ Cannon TD, Cornblatt B, McGorry P (May 2007). «The empirical status of the ultra high-risk (prodromal) research paradigm». Schizophrenia Bulletin 33 (3): 661–4. doi:. PMID 17470445. PMC 2526144. https://archive.org/details/sim_schizophrenia-bulletin_2007-05_33_3/page/661.
- ↑ McGurk SR, Mueser KT, Feldman K, Wolfe R, Pascaris A (Mar 2007). «Cognitive training for supported employment: 2–3 year outcomes of a randomized controlled trial.». American Journal of Psychiatry 164 (3): 437–41. doi:. PMID 17329468. Αρχειοθετήθηκε από το πρωτότυπο στις 2007-03-03. https://web.archive.org/web/20070303025101/http://ajp.psychiatryonline.org/cgi/content/full/164/3/437. Ανακτήθηκε στις 2014-11-15.
- ↑ Gorczynski P, Faulkner G (2010). «Exercise therapy for schizophrenia». Cochrane Database of Systematic Reviews (5): CD004412. doi:. PMID 20464730.
- ↑ National Collaborating Centre for Mental Health (25 Μαρτίου 2009). «Schizophrenia: Full national clinical guideline on core interventions in primary and secondary care» (PDF). Ανακτήθηκε στις 25 Νοεμβρίου 2009.
- ↑ Tandon R, Keshavan MS, Nasrallah HA (March 2008). «Schizophrenia, "Just the Facts": what we know in 2008 part 1: overview». Schizophrenia Research 100 (1–3): 4–19. doi:. PMID 18291627. http://download.journals.elsevierhealth.com/pdfs/journals/0920-9964/PIIS0920996408000716.pdf.[νεκρός σύνδεσμος]
- ↑ Kane JM, Correll CU (2010). «Pharmacologic treatment of schizophrenia». Dialogues Clin Neurosci 12 (3): 345–57. PMID 20954430.
- ↑ Hartling L, Abou-Setta AM, Dursun S, et al. (14 August 2012). «Antipsychotics in Adults With Schizophrenia: Comparative Effectiveness of First-generation versus second-generation medications: a systematic review and meta-analysis». Annals of Internal Medicine 157 (7): 498–511. doi:. PMID 22893011.
- ↑ Schultz SH, North SW, Shields CG (June 2007). «Schizophrenia: a review». Am Fam Physician 75 (12): 1821–9. PMID 17619525.
- ↑ 71,0 71,1 Smith T, Weston C, Lieberman J (August 2010). «Schizophrenia (maintenance treatment)». Am Fam Physician 82 (4): 338–9. PMID 20704164.
- ↑ Taylor DM (2000). «Refractory schizophrenia and atypical antipsychotics». J Psychopharmacol 14 (4): 409–418. doi:.
- ↑ Essali A, Al-Haj Haasan N, Li C, Rathbone J (2009). «Clozapine versus typical neuroleptic medication for schizophrenia». Cochrane Database of Systematic Reviews (1): CD000059. doi:. PMID 19160174.
- ↑ Barry SJE, Gaughan TM, Hunter R (2012). «Schizophrenia». BMJ Clinical Evidence 2012. PMID 23870705. Αρχειοθετήθηκε από το πρωτότυπο στις 2014-09-11. https://archive.today/20140911114812/http://www.clinicalevidence.bmj.com/x/systematic-review/1007/archive/06/2012.html. Ανακτήθηκε στις 2014-11-15.
- ↑ Ananth J, Parameswaran S, Gunatilake S, Burgoyne K, Sidhom T (April 2004). «Neuroleptic malignant syndrome and atypical antipsychotic drugs». Journal of Clinical Psychiatry 65 (4): 464–70. doi:. PMID 15119907.
- ↑ McEvoy JP (2006). «Risks versus benefits of different types of long-acting injectable antipsychotics». J Clin Psychiatry 67 Suppl 5: 15–8. PMID 16822092.
- ↑ Η PCP ανοίγει το δρόμο στη θεραπεία της σχιζοφρένειας [preludiance]
- ↑ 78,0 78,1 Pharoah F, Mari J, Rathbone J, Wong W (2010). «Family intervention for schizophrenia». Cochrane Database of Systematic Reviews 12 (12): CD000088. doi:. PMID 21154340.
- ↑ Medalia A, Choi J (2009). «Cognitive remediation in schizophrenia.». Neuropsychology Rev 19 (3): 353–364. doi:. PMID 19444614. http://www.brown.uk.com/schizophrenia/medalia.pdf.
- ↑ Dixon LB, Dickerson F, Bellack AS, et al. (January 2010). «The 2009 schizophrenia PORT psychosocial treatment recommendations and summary statements». Schizophr Bull 36 (1): 48–70. doi:. PMID 19955389. PMC 2800143. https://archive.org/details/sim_schizophrenia-bulletin_2010-01_36_1/page/48.
- ↑ Jauhar S, McKenna PJ, Radua J, et al. (January 2014). «Cognitive-behavioural therapy for the symptoms of schizophrenia: systematic review and meta-analysis with examination of potential bias». The British journal of psychiatry : the journal of mental science 204 (1): 20–9. doi:. PMID 24385461.
- ↑ Jones C, Cormac I, Silveira da Mota Neto JI, Campbell C (2004). «Cognitive behaviour therapy for schizophrenia». Cochrane Database of Systematic Reviews (4): CD000524. doi:. PMID 15495000.
- ↑ Ruddy R, Milnes D (2005). «Art therapy for schizophrenia or schizophrenia-like illnesses.». Cochrane Database of Systematic Reviews (4): CD003728. doi:. PMID 16235338. http://www.cochrane.org/reviews/en/ab003728.html.
- ↑ Ruddy RA, Dent-Brown K (2007). «Drama therapy for schizophrenia or schizophrenia-like illnesses.». Cochrane Database of Systematic Reviews (1): CD005378. doi:. PMID 17253555. http://www.cochrane.org/reviews/en/ab005378.html.
- ↑ 85,0 85,1 Laursen TM, Munk-Olsen T, Vestergaard, M (March 2012). «Life expectancy and cardiovascular mortality in persons with schizophrenia». Current opinion in psychiatry 25 (2): 83–8. doi:. PMID 22249081.
- ↑ Erlangsen, A; Eaton, WW; Mortensen, PB; Conwell, Y (Feb 2012). «Schizophrenia--a predictor of suicide during the second half of life?». Schizophrenia research 134 (2-3): 111–7. doi:. PMID 22018943.
- ↑ Saha S, Chant D, McGrath J (October 2007). «A systematic review of mortality in schizophrenia: is the differential mortality gap worsening over time?». Arch. Gen. Psychiatry 64 (10): 1123–31. doi:. PMID 17909124.
- ↑ Ustun TB, Rehm J, Chatterji S, Saxena S, Trotter R, Room R, Bickenbach J, και ο WHO/National Institutes of Health (1999). «Multiple-informant ranking of the disabling effects of different health conditions in 14 countries». The Lancet 354 (9173): 111–15. doi:. PMID 10408486.
- ↑ Warner R (July 2009). «Recovery from schizophrenia and the recovery model». Current Opinion in Psychiatry 22 (4): 374–80. doi:. PMID 19417668.
- ↑ Menezes NM, Arenovich T, Zipursky RB (October 2006). «A systematic review of longitudinal outcome studies of first-episode psychosis». Psychol Med 36 (10): 1349–62. doi:. PMID 16756689. https://archive.org/details/sim_psychological-medicine_2006-10_36_10/page/1349.
- ↑ Isaac M, Chand P, Murthy P (August 2007). «Schizophrenia outcome measures in the wider international community». Br J Psychiatry Suppl 50: s71–7. PMID 18019048.
- ↑ Cohen A, Patel V, Thara R, Gureje Ο (March 2008). «Questioning an axiom: better prognosis for schizophrenia in the developing world?». Schizophr Bull 34 (2): 229–44. doi:. PMID 17905787. PMC 2632419. https://archive.org/details/sim_schizophrenia-bulletin_2008-03_34_2/page/229.
- ↑ Burns J (August 2009). «Dispelling a myth: developing world poverty, inequality, violence and social fragmentation are not good for outcome in schizophrenia». Afr J Psychiatry (Johannesbg) 12 (3): 200–5. doi:. PMID 19894340.
- ↑ Palmer BA, Pankratz VS, Bostwick JM (March 2005). «The lifetime risk of suicide in schizophrenia: a reexamination». Archives of General Psychiatry 62 (3): 247–53. doi:. PMID 15753237.
- ↑ Carlborg A, Winnerbäck K, Jönsson EG, Jokinen J, Nordström P (July 2010). «Suicide in schizophrenia». Expert Rev Neurother 10 (7): 1153–64. doi:. PMID 20586695.
- ↑ De Leon J, Diaz FJ (2005). «A meta-analysis of worldwide studies demonstrates an association between schizophrenia and tobacco smoking behaviors». Schizophrenia research 76 (2-3): 135–57. doi:. PMID 15949648.
- ↑ Keltner NL, Grant JS (2006). «Smoke, Smoke, Smoke That Cigarette». Perspectives in Psychiatric Care 42 (4): 256–61. doi:. PMID 17107571. https://archive.org/details/sim_perspectives-in-psychiatric-care_2006-11_42_4/page/256.
- ↑ American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 304
- ↑ American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 314
- ↑ «Schizophrenia». World Health Organization. 2011. Ανακτήθηκε στις 27 Φεβρουαρίου 2011.
- ↑ Cascio MT, Cella M, Preti A, Meneghelli A, Cocchi A (May 2012). «Gender and duration of untreated psychosis: a systematic review and meta-analysis». Early intervention in psychiatry 6 (2): 115–27. doi:. PMID 22380467.
- ↑ Kumra S, Shaw M, Merka P, Nakayama E, Augustin R (2001). «Childhood-onset schizophrenia: research update». Canadian Journal of Psychiatry 46 (10): 923–30. PMID 11816313. https://archive.org/details/sim_canadian-journal-of-psychiatry_2001-12_46_10/page/923.
- ↑ Anne M. Hassett· David Ames· Edmond Chiu (2005). Psychosis in the Elderly. London: Taylor and Francis. σελ. 6. ISBN 1-84184-394-6.
- ↑ Jablensky A, Sartorius N, Ernberg G, et al. (1992). «Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study». Psychological Medicine Monograph Supplement 20: 1–97. doi:. PMID 1565705.
- ↑ Kirkbride JB, Fearon P, Morgan C, et al. (March 2006). «Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings from the 3-center AeSOP study». Archives of General Psychiatry 63 (3): 250–8. doi:. PMID 16520429.
- ↑ Kirkbride JB, Fearon P, Morgan C, et al. (2007). «Neighbourhood variation in the incidence of psychotic disorders in Southeast London». Social Psychiatry and Psychiatric Epidemiology 42 (6): 438–45. doi:. PMID 17473901.
- ↑ Schneider, K (1959). Clinical Psychopathology (5 έκδοση). New York: Grune & Stratton.
- ↑ Nordgaard J, Arnfred SM, Handest P, Parnas J (January 2008). «The diagnostic status of first-rank symptoms». Schizophrenia Bulletin 34 (1): 137–54. doi:. PMID 17562695. PMC 2632385. https://archive.org/details/sim_schizophrenia-bulletin_2008-01_34_1/page/137.
- ↑ Stotz-Ingenlath G (2000). «Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911» (PDF). Medicine, Health Care and Philosophy 3 (2): 153–9. doi:. PMID 11079343. Αρχειοθετήθηκε από το πρωτότυπο στις 2020-03-31. https://web.archive.org/web/20200331233423/http://www.kluwer.nl/. Ανακτήθηκε στις 2015-01-03.
- ↑ McNally K (2009). «Eugen Bleuler's "Four A's"». History of Psychology 12 (2): 43–59. doi:. PMID 19831234.
- ↑ Turner T (2007). «Unlocking psychosis». British Medical Journal 334 (suppl): s7. doi:. PMID 17204765.
- ↑ Wing JK (January 1971). «International comparisons in the study of the functional psychoses». British Medical Bulletin 27 (1): 77–81. PMID 4926366. https://archive.org/details/sim_british-medical-bulletin_1971-01_27_1/page/77.
- ↑ Rosenhan D (1973). «On being sane in insane places». Science 179 (4070): 250–8. doi:. PMID 4683124.
- ↑ Wilson M (March 1993). «DSM-III and the transformation of American psychiatry: a history». American Journal of Psychiatry 150 (3): 399–410. PMID 8434655. https://archive.org/details/sim_american-journal-of-psychiatry_1993-03_150_3/page/399.
- ↑ Stotz-Ingenlath G: Epistemological aspects of Eugen Bleuler’s conception of schizophrenia in 1911. Med Health Care Philos 2000; 3:153—159
- ↑ Hayes, J. A., & Mitchell, J. C. (1994). Mental health professionals' skepticism about multiple personality disorder. Professional Psychology: Research and Practice, 25, 410-415
- ↑ Berrios, G. E.· Porter, Roy (1995). A history of clinical psychiatry: the origin and history of psychiatric disorders. London: Athlone Press. ISBN 0-485-24211-7.
- ↑ Kim Y, Berrios GE (2001). «Impact of the term schizophrenia on the culture of ideograph: the Japanese experience». Schizophr Bull 27 (2): 181–5. doi:. PMID 11354585. https://archive.org/details/sim_schizophrenia-bulletin_2001_27_2/page/181.
- ↑ Sato M (2004). «Renaming schizophrenia: a Japanese perspective». World Psychiatry 5 (1): 53–55. PMID 16757998.
- ↑ Lee, Yu Sang; Kim, Jae-Jin; Kwon, Jun Soo. «Renaming schizophrenia in South Korea». The Lancet 382 (9893): 683–684. doi:.
- ↑ Wu EQ (2005). «The economic burden of schizophrenia in the United States in 2002». J Clin Psychiatry 66 (9): 1122–9. doi:. PMID 16187769. https://archive.org/details/sim_journal-of-clinical-psychiatry_2005-09_66_9/page/1122.
Εξωτερικοί σύνδεσμοι
[Επεξεργασία | επεξεργασία κώδικα]- Bleuler, Eugen: Dementia praecox oder Gruppe der Schizophrenien. Leipzig und Wien: F. Deuticke 1911
- PsychCentral: Schizophrenia Αρχειοθετήθηκε 2008-05-09 στο Wayback Machine.
- Ελληνική Διπολική Οργάνωση (ΕΔΟ)
- Πετρίκης, Πέτρος Ν., «Η υποκειμενική εμπειρία των σχιζοφρενών », Διδακτορική Διατριβή, Αριστοτέλειο Πανεπιστήμιο Θεσσαλονίκης, Σχολή Επιστημών Υγείας, Τμήμα Ιατρικής, 2007[1]


