Πολιομυελίτιδα
| Το λήμμα δεν περιέχει πηγές ή αυτές που περιέχει δεν επαρκούν. |
| Πολιομυελίτιδα | |
|---|---|
 | |
| Ειδικότητα | λοιμωξιολογία, νευρολογία και Ορθοπεδική |
| Συμπτώματα | μυϊκή αδυναμία, παράλυση, πάρεση, σημάδια μηνιγγισμού, πυρετός, έμετος[1] και διάρροια |
| Ταξινόμηση | |
| ICD-10 | A80, B91 |
| ICD-9 | 045, 138 |
| DiseasesDB | 10209 |
| MedlinePlus | 001402 |
| eMedicine | ped/1843 pmr/6 |
| MeSH | D011051 |
| MeSH | C02.182.600.700 |
Η πολιομυελίτιδα, συχνά ονομάζεται και παιδική παράλυση, είναι οξεία ιογενής μολυσματική ασθένεια που μεταδίδεται από άνθρωπο σε άνθρωπο, κυρίως μέσω του στόματος και των κοπράνων. Ο όρος προέρχεται από τα ελληνικά πολιός, που σημαίνει «γκρίζος», και μυελός, αναφερόμενος στο «νωτιαίο μυελό», και την κατάληξη -ίτις, η οποία υποδηλώνει φλεγμονή.
Αν και περίπου 90% των μολύνσεων πολιομυελίτιδας δεν προκαλούν κανένα σύμπτωμα, τα προσβληθέντα άτομα μπορεί να παρουσιάσουν μια σειρά συμπτωμάτων, εάν ο ιός εισέλθει στην κυκλοφορία του αίματος. Σε περίπου 1% των περιπτώσεων ο ιός εισέρχεται στο κεντρικό νευρικό σύστημα, όπου κατά προτίμηση μολύνει και καταστρέφει τους κινητικούς νευρώνες, οδηγώντας στην μυϊκή αδυναμία και την οξεία χαλαρή παράλυση. Διαφορετικοί τύποι παράλυσης μπορούν να εμφανιστούν, ανάλογα με τα νεύρα που εμπλέκονται. Η νωτιαία πολιομυελίτιδα είναι η πιο κοινή μορφή, η οποία χαρακτηρίζεται από την ασύμμετρη παράλυση που συχνότερα περιλαμβάνει τα πόδια. Η προμηκική πολιομυελίτιδα οδηγεί σε αδυναμία των μυών που νευρώνονται από τα κρανιακά νεύρα. Η νωτιαιοπρομηκική πολιομυελίτιδα είναι ένας συνδυασμός προμηκικής και νωτιαίας παράλυσης.
Η πολιομυελίτιδα αναγνωρίστηκε αρχικά ως ξεχωριστή πάθηση από την Jakob Heine το 1840. Ο αιτιολογικός παράγοντάς της, ο ιός της πολιομυελίτιδας, προσδιορίστηκε το 1908 από τον Καρλ Λαντστάινερ. Αν και σημαντικές επιδημίες πολιομυελίτιδας ήταν άγνωστες πριν από τα τέλη του 19ου αιώνα, η πολιομυελίτιδα ήταν μια από τις επίφοβες παιδικές ασθένειες του 20ού αιώνα. Οι επιδημίες πολιομυελίτιδας έχουν αφήσει ανάπηρους χιλιάδες ανθρώπους, συνήθως μικρά παιδιά: η ασθένεια έχει προκαλέσει την παράλυση και το θάνατο για ένα μεγάλο μέρος της ανθρώπινης ιστορίας. Η πολιομυελίτιδα υπήρχε εδώ και χιλιάδες έτη αθόρυβα ως ενδημικό παθογόνο μέχρι το 1880, όταν άρχισαν μεγάλες επιδημίες να εμφανίζονται στην Ευρώπη: αμέσως μετά, η εκτεταμένη επιδημία εμφανίστηκε στις Ηνωμένες Πολιτείες.
Μέχρι το 1910, ένα μεγάλο μέρος του κόσμου παρουσίασε δραματική αύξηση των κρουσμάτων πολιομυελίτιδας και οι συχνές επιδημίες έγιναν τακτικές εκδηλώσεις, πρωτίστως στις πόλεις κατά τη διάρκεια των θερινών μηνών. Αυτές οι επιδημίες, που άφησαν χιλιάδες παιδιά και ενήλικους με παράλυση, έδωσαν την ώθηση για έναν «μεγάλο αγώνα» για την ανάπτυξη ενός εμβολίου. Αναπτυγμένα στη δεκαετία του '50, τα εμβόλια πολιομυελίτιδας πιστώνονται με τη μείωση του συνολικού αριθμού περιπτώσεων πολιομυελίτιδας ετησίως από πολλές εκατοντάδες χιλιάδες σε περίπου χίλιες. Οι ενισχυμένες προσπάθειες εμβολιασμού με επικεφαλής την Παγκόσμια Οργάνωση Υγείας, την UNICEF, και το διεθνές Ρόταρυ θα μπορούσαν να οδηγήσουν στην ολική εξάλειψη της ασθένειας.
Ταξινόμηση[Επεξεργασία | επεξεργασία κώδικα]
Ο όρος πολιομυελίτιδα χρησιμοποιείται για να προσδιορίσει την ασθένεια που προκαλείται από οποιοδήποτε από τους τρεις οροτύπους του ιού της πολιομυελίτιδας. Δύο βασικά στάδια της λοίμωξης από πολιομυελίτιδα περιγράφονται: μια δευτερεύουσα ασθένεια που δεν περιλαμβάνει το κεντρικό νευρικό σύστημα (ΚΝΣ), αναφερόμενη μερικές φορές ως αποτυχημένη πολιομυελίτιδα, και μια σημαντική ασθένεια που περιλαμβάνει το ΚΝΣ, και μπορεί να είναι παραλυτική ή μη- παραλυτική. Στους περισσότερους ανθρώπους με φυσιολογικό ανοσοποιητικό σύστημα, μια μόλυνση από τον ιό της πολιομυελίτιδας είναι ασυμπτωματική. Σπάνια η μόλυνση προκαλεί δευτερεύοντα συμπτώματα: αυτά μπορεί να περιλαμβάνουν τη λοίμωξη της ανώτερης αναπνευστικής οδού (πονόλαιμος και πυρετός), γαστρεντερικές διαταραχές (ναυτία, εμετός, κοιλιακός πόνος, δυσκοιλιότητα ή, σπάνια, διάρροια), και γρίπη.
Ο ιός εισέρχεται στο κεντρικό νευρικό σύστημα περίπου στο 3% των μολύνσεων. Οι περισσότεροι ασθενείς με προσβολή του ΚΝΣ αναπτύσσουν τη μη-παραλυτική άσηπτη μηνιγγίτιδα, με τα συμπτώματα κεφαλαλγίας, λαιμού, ράχης, κοιλιάς και πόνου στα άκρα, πυρετού, εμετού, λήθαργου και ευερεθιστότητας. Περίπου 1 στις 1000 έως 1 στις 200 περιπτώσεις προχωρεί στην παραλυτική ασθένεια, στην οποία οι μύες γίνονται αδύναμοι, πλαδαροί και ανεπαρκώς ελεγχόμενοι, και τελικά εντελώς παράλυτοι. αυτή η κατάσταση είναι γνωστή ως οξεία χαλαρή παράλυση. Ανάλογα με την περιοχή της παράλυσης, η παραλυτική πολιομυελίτιδα ταξινομείται σε νωτιαία, προμηκική ή νωτιαιοπρομηκική. Η εγκεφαλίτιδα, μια μόλυνση του ίδιου του ιστού του εγκεφάλου, μπορεί να εμφανιστεί σε σπάνιες περιπτώσεις και συνήθως περιορίζεται στα νήπια. Χαρακτηρίζεται από τη σύγχυση, αλλαγές στη διανοητική κατάσταση, τους πονοκέφαλους, τον πυρετό, και λιγότερο συνήθως τις επιληπτικές κρίσεις και τη σπαστική παράλυση.
Αίτια[Επεξεργασία | επεξεργασία κώδικα]

Η πολιομυελίτιδα προκαλείται από μόλυνση με ένα μέλος του γένους Εντεροϊό γνωστό ως ιός της πολιομυελίτιδας (PV). Αυτή η ομάδα των RNA ιών αποικίζουν το γαστρεντερικό σωλήνα - ειδικά τον στοματοφάρυγγα και το έντερο. Ο χρόνος επώασης (στα πρώτα σημάδια και συμπτώματα) κυμαίνεται από 3 έως 35 ημέρες, με μια πιο κοινή διάρκεια από 6 έως 20 ημέρες. Ο PV προσβάλλει και προκαλεί νόσο μόνο στον άνθρωπο. Η δομή του είναι πολύ απλή, αποτελείται από ένα μόνο (+) γονιδίωμα RNA μέσα σε ένα περίβλημα πρωτεϊνών που ονομάζεται καψίδιο. Εκτός από την προστασία του γενετικού υλικού του ιού,το καψίδιο πρωτεϊνών επιτρέπει στον ιό της πολιομυελίτιδας να μολύνει ορισμένους τύπους κυττάρων. Τρεις ορότυποι του ιού της πολιομυελίτιδας έχουν προσδιοριστεί-ιός πολιομυελίτιδας τύπου 1 (PV1), τύπου 2 (PV2), και τύπου 3 (PV3)-ο καθένας με μια ελαφρώς διαφορετική καψιδική πρωτεΐνη. Και οι τρεις τύποι είναι εξαιρετικά παθογόνοι και παράγουν τα ίδια συμπτώματα της νόσου. Ο PV1 είναι η πιο συχνά απαντώμενη μορφή, και ο πιο στενά συνδεδεμένος με την παράλυση.
Τα άτομα που έχουν εκτεθεί στον ιό είτε μέσω της μόλυνσης ή με εμβολιασμό με το εμβόλιο της πολιομυελίτιδας, αναπτύσσουν ανοσία. Στα άτομα με ανοσία, IgA αντισώματα κατά του ιού της πολιομυελίτιδας είναι παρόντα στις αμυγδαλές και στον γαστρεντερικό σωλήνα και είναι σε θέση να εμποδίσουν τον πολλαπλασιασμό του ιού. IgG και IgM αντισώματα κατά του PV μπορούν να αποτρέψουν την εξάπλωση του ιού σε κινητικούς νευρώνες του κεντρικού νευρικού συστήματος. Η μόλυνση ή ο εμβολιασμός με έναν ορότυπο του ιού της πολιομυελίτιδας δεν παρέχει ανοσία κατά των άλλων οροτύπων, και η πλήρης απαλλαγή προϋποθέτει την έκθεση σε κάθε ορότυπο.
Μια σπάνια πάθηση με μια παρόμοια παρουσίαση, χωρίς ιό της πολιομυελίτιδας πολιομυελίτιδα, μπορεί να προκύψει από λοιμώξεις με τους μη ιούς πολιομυελίτιδας εντεροϊούς.
Μετάδοση[Επεξεργασία | επεξεργασία κώδικα]
Η πολιομυελίτιδα είναι ιδιαίτερα μεταδοτική μέσω της στοματοφαρυγγικής και της εντερικής οδού. Στις ενδημικές περιοχές, ισχυροί ιοί πολιομυελίτιδας μπορούν να μολύνουν ουσιαστικά ολόκληρο τον ανθρώπινο πληθυσμό. η πολιομυελίτιδα είναι εποχιακή στα εύκρατα κλίματα, με τη μέγιστη μετάδοση να εμφανίζεται το καλοκαίρι και το φθινόπωρο. Αυτές οι εποχιακές διαφορές είναι πολύ λιγότερο έντονες σε τροπικές περιοχές. Ο χρόνος μεταξύ της πρώτης έκθεσης και των πρώτων συμπτωμάτων, γνωστός ως περίοδος επώασης, είναι συνήθως 6 έως 20 ημέρες, με μέγιστο εύρος 3 έως 35 ημέρες. Τα ιικά μόρια εκκρίνονται στα κόπρανα για αρκετές εβδομάδες μετά από την αρχική μόλυνση.
Η νόσος μεταδίδεται κυρίως μέσω του στόματος και των κοπράνων, από την κατάποση μολυσμένων τροφίμων και ύδατος. Διαβιβάζεται περιστασιακά μέσω της στοματικής οδού, ένας τρόπος ιδιαίτερα ορατός στις περιοχές με καλές συνθήκες υγιεινής. Η πολιομυελίτιδα είναι πιο μολυσματική μεταξύ 7-10 ημέρες πριν και 7-10 ημέρες μετά από την εμφάνιση των συμπτωμάτων, αλλά η μετάδοση είναι δυνατή εφ' όσον παραμένει ο ιός στο σάλιο ή τα περιττώματα.
Οι παράγοντες που αυξάνουν τον κίνδυνο μόλυνσης με τον ιό της πολιομυελίτιδας ή επηρεάζουν τη σοβαρότητα της ασθένειας περιλαμβάνουν την ανοσοανεπάρκεια, τον υποσιτισμό, την αμυγδαλεκτομή, τη σωματική δραστηριότητα αμέσως μετά από την έναρξη της παράλυσης, τον τραυματισμό σκελετικών μυών που προκαλούνται από την έγχυση των εμβολίων ή των θεραπευτικών παραγόντων, και την εγκυμοσύνη. Αν και ο ιός μπορεί να διασχίσει τον πλακούντα κατά τη διάρκεια της εγκυμοσύνης, το έμβρυο δε φαίνεται να επηρεάζεται ούτε από τη μητρική μόλυνση ούτε από τον εμβολιασμό για την πολιομυελίτιδα. Τα μητρικά αντισώματα διασχίζουν επίσης τον πλακούντα, παρέχοντας την παθητική ανοσία που προστατεύει το βρέφος από τη λοίμωξη πολιομυελίτιδας κατά τη διάρκεια των πρώτων μηνών της ζωής. Ως μέτρο προφύλαξης κατά της μόλυνσης, οι δημόσιες πισίνες ήταν συχνά κλειστές στις πληγείσες περιοχές κατά τη διάρκεια των επιδημιών πολιομυελίτιδας.
Παθοφυσιολογία[Επεξεργασία | επεξεργασία κώδικα]

Ο ιός της πολιομυελίτιδας εισέρχεται στο σώμα μέσω του στόματος, μολύνοντας τα πρώτα κύτταρα με τα οποία έρχεται σε επαφή με- το φάρυγγα (λαιμό) και στον εντερικό βλεννογόνο. Επιτυγχάνει την είσοδο μέσω σύνδεσης με μία ανοσοσφαιρίνη - όπως υποδοχέα, γνωστή ως υποδοχέας πολιομυελίτιδας ή CD155, στην κυτταρική μεμβράνη. Ο ιός τότε καταλαμβάνει το μηχανισμό του κυττάρου ξενιστή και αρχίζει να αναπαράγεται. Ο ιός της πολιομυελίτιδας διαιρείται μέσα στα γαστρεντερικά κύτταρα για περίπου μία εβδομάδα, απ’ όπου εξαπλώνεται στις αμυγδαλές (ειδικότερα στα ωοθυλακικά δενδριτικά κύτταρα που κατοικούν στα βλαστικά κέντρα), τον εντερικό λεμφικό ιστό, συμπεριλαμβανομένων των Μ κυττάρων των πλακών του Peyer, βαθιά στον τράχηλο της μήτρας και στους μεσεντέριους λεμφαδένες, όπου πολλαπλασιάζεται άφθονα. Ο ιός στη συνέχεια απορροφάται στην κυκλοφορία του αίματος.
Γνωστή ως ιαιμία, παρουσία του ιού στο αίμα επιτρέπει να διανεμηθεί ευρέως σε όλο το σώμα. Ο ιός της πολιομυελίτιδας μπορεί να επιβιώσει και να πολλαπλασιαστεί μέσα στο αίμα και τα λεμφαγγεία για μεγάλες χρονικές περιόδους, μερικές φορές μέχρι και 17 εβδομάδες. Σε ένα μικρό ποσοστό των περιπτώσεων, μπορεί να εξαπλωθεί και να αναπαραχθεί σε άλλες χώρους όπως στο φαιό λίπος, τους δικτυοενδοθηλιακούς ιστούς, και τους μυς. Αυτή η συνεχής αναπαραγωγή προκαλεί σημαντική ιαιμία, και οδηγεί στην ανάπτυξη ασήμαντων συμπτωμάτων γρίπης. Σπάνια αυτό μπορεί να εξελιχθεί και ο ιός μπορεί να εισβάλει στο κεντρικό νευρικό σύστημα, προκαλώντας μια τοπική φλεγμονώδη αντίδραση. Στις περισσότερες περιπτώσεις, αυτό προκαλεί μια αυτοπεριοριζόμενη φλεγμονή των μηνίγγων, τα στρώματα του ιστού που περιβάλλουν τον εγκέφαλο, που είναι γνωστό ως μη-παραλυτική άσηπτη μηνιγγίτιδα. Η διείσδυση του ΚΝΣ δεν παρέχει κανένα γνωστό όφελος για τον ιό, και είναι πολύ πιθανόν μία περιστασιακή απόκλιση μιας κανονικής γαστρεντερικής λοίμωξης. Οι μηχανισμοί με τους οποίους ο ιός της πολιομυελίτιδας μεταδίδεται στο ΚΝΣ ελάχιστα κατανοητοί, αλλά φαίνεται ότι είναι κυρίως ένα τυχαίο γεγονός-σε μεγάλο βαθμό ανεξάρτητο από την ηλικία, το φύλο, ή την κοινωνικοοικονομική θέση του ατόμου.
Παραλυτική πολιομυελίτιδα[Επεξεργασία | επεξεργασία κώδικα]

Σε περίπου 1% των λοιμώξεων, ο ιός της πολιομυελίτιδας απλώνεται κατά μήκος ορισμένων οδών των νευρικών ινών, επιλεκτικά αντιγράφοντας και καταστρέφοντας κινητικούς νευρώνες στο νωτιαίο μυελό, το στέλεχος του εγκεφάλου, ή τον κινητικό φλοιό. Αυτό οδηγεί στην ανάπτυξη της παραλυτικής πολιομυελίτιδας, οι διάφορες μορφές της οποίας (νωτιαία, προμηκική, και νωτιαιοπρομηκική) διαφέρουν μόνο στο μέγεθος της νευρωνικής βλάβης και της φλεγμονής που προκύπτει, και στην περιοχή του ΚΝΣ που επηρεάζεται. Η καταστροφή των νευρικών κυττάρων προκαλεί βλάβες στα νωτιαία γάγγλια, αυτές μπορεί επίσης να εμφανιστούν στο δικτυωτό σχηματισμό, τους αιθουσαίους πυρήνες, το σκώληκα της παρεγκεφαλίδας, και τους εν τω βάθει παρεγκεφαλιδικούς πυρήνες. Η φλεγμονή που συνδέεται με την καταστροφή νευρικών κυττάρων τροποποιεί συχνά το χρώμα και την εμφάνιση της φαιάς ουσίας στην σπονδυλική στήλη, με αποτέλεσμα να εμφανίζεται κοκκινωπή και πρησμένη. Άλλες καταστροφικές αλλαγές που συνδέονται με την παραλυτικής νόσο συμβαίνουν στην περιοχή του πρόσθιου εγκεφάλου (υποθάλαμος και το θάλαμος). Οι μοριακοί μηχανισμοί, με τους οποίους ο ιός της πολιομυελίτιδας προκαλεί παραλυτική νόσο είναι δύσκολα κατανοητοί.
Τα πρώιμα συμπτώματα της παραλυτική πολιομυελίτιδας περιλαμβάνουν υψηλό πυρετό, κεφαλαλγία, δυσκαμψία στην πλάτη και τον αυχένα, ασύμμετρη αδυναμία διαφόρων μυών, ευαισθησία στην αφή, δυσκολία στην κατάποση, μυϊκό πόνο, απώλεια επιπολής και εν τω βάθει αντανακλαστικών, παραισθησία (μυρμηγκιάσματα), ευερεθιστότητα, δυσκοιλιότητα ή δυσκολία στην ούρηση. Η παράλυση αναπτύσσεται γενικά μια έως δέκα ημέρες μετά την έναρξη των πρώτων συμπτωμάτων, εξελίσσεται για δύο με τρεις ημέρες, και είναι συνήθως πλήρης μέχρι τη στιγμή που ο πυρετός σταματάει.
Η πιθανότητα εμφάνισης αυξάνεται παραλυτική πολιομυελίτιδας με την ηλικία, όπως και την έκταση της παράλυσης. Στα παιδιά, η μη-παραλυτική μηνιγγίτιδα είναι η πιο πιθανή συνέπεια της προσβολής του ΚΝΣ, και παράλυση μπορεί να συμβεί μόνο σε 1 στις 1000 περιπτώσεις. Στους ενήλικες, η παράλυση μπορεί να συμβεί σε 1 στις 75 περιπτώσεις. Σε παιδιά κάτω των πέντε ετών, η παράλυση του ενός ποδιού είναι η πιο συνηθισμένη. Σε ενήλικες, η εκτεταμένη παράλυσης του θώρακα και της κοιλιάς που επηρεάζει επίσης και τα τέσσερα άκρα-τετραπληγία-είναι περισσότερο πιθανή παράλυσης. Τα ποσοστά ποικίλλουν ανάλογα με τον ορότυπο του παθογόνου ιού της πολιομυελίτιδας. Τα υψηλότερα ποσοστά παράλυσης (1 στα 200) συνδέονται με τον τύπο 1 της πολιομυελίτιδας, τα χαμηλότερα ποσοστά (1 στα 2.000) συνδέονται με τον τύπο 2.
Πολιομυελίτιδα νωτιαίου[Επεξεργασία | επεξεργασία κώδικα]

Η πολιομυελίτιδα Νωτιαίου είναι η πιο κοινή μορφή της παραλυτικής πολιομυελίτιδας.Προκύπτει από ιογενή εισβολή των κινητικών νευρώνων των κυττάρων του πρόσθιου κέρατος, ή της κοιλιακής (μπροστά) φαιάς ουσίας της σπονδυλικής στήλης, οι οποίοι είναι υπεύθυνοι για την κίνηση των μυών, συμπεριλαμβανομένων εκείνων του κορμού, των άκρων και των μεσοπλευρίων μυών. Η εισβολή του ιού προκαλεί φλεγμονή των νευρικών κυττάρων, που οδηγεί σε βλάβη ή καταστροφή των γαγγλίων των κινητικών νευρώνων. Όταν πεθαίνουν οι νευρώνες του νωτιαίου, Βαλλεριανή εκφύλιση λαμβάνει χώρα, οδηγώντας σε αδυναμία των μυών οι οποίοι προηγουμένως είναι επηρεασμένοι από τους πλέον νεκρούς νευρώνες. Με την καταστροφή των νευρικών κυττάρων, οι μύες δεν λαμβάνουν τα σήματα από τον εγκέφαλο ή το νωτιαίο μυελό.
Χωρίς νευρική διέγερση, οι μύες ατροφούν, γίνονται αδύναμοι, πλαδαροί και ανεπαρκώς ελεγχόμενοι, και τελικά πλήρως παράλυτοι. Η εξέλιξη σε μέγιστη παράλυση είναι ταχεία (δύο έως τέσσερις ημέρες), και συνδέεται συνήθως με πυρετό και μυϊκούς πόνους. Τα εν τω βάθει τενόντια αντανακλαστικά επηρεάζονται επίσης, και είναι συνήθως απόντα ή μειωμένα, η αισθητικότητα (η ικανότητα να αισθάνεσαι) στα παράλυτα άκρα, ωστόσο, δεν επηρεάζεται.
Η έκταση της νωτιαίας παράλυσης εξαρτάται από την επηρεαζόμενη περιοχή του μυελού, που μπορεί να είναι στην αυχενική, θωρακική, ή την οσφυϊκή μοίρα. Ο ιός μπορεί να επηρεάσει τους μυς και στις δύο πλευρές του σώματος, αλλά τις περισσότερες φορές η παράλυση είναι ασύμμετρη. Οποιοδήποτε άκρο του σώματος ή συνδυασμός άκρων μπορεί να επηρεαστεί-το ένα πόδι, ένα χέρι, ή και τα δύο πόδια και τα δύο χέρια. Η παράλυση είναι συχνά πιο σοβαρή στο εγγύς τμήμα (όπου το άκρο ενώνεται με το σώμα)από περιφερικά (τα άκρα των δακτύλων χεριών και των ποδιών).
Προμηκική πολιομυελίτιδα[Επεξεργασία | επεξεργασία κώδικα]

Αποτελώντας περίπου το 2% των περιπτώσεων της παραλυτικής πολιομυελίτιδας, η προμηκική πολιομυελίτιδα εμφανίζεται όταν ο ιός της πολιομυελίτιδας εισβάλλει και καταστρέφει τα νεύρα στο εσωτερικό της προμηκικής περιοχής του εγκεφαλικού στελέχους. Η προμηκική περιοχή είναι μία οδός λευκής ουσίας που συνδέει τον εγκεφαλικό φλοιό στο εγκεφαλικό στέλεχος. Η καταστροφή αυτών των νεύρων αποδυναμώνει τους μύες που νευρώνονται από τα κρανιακά νεύρα, παράγοντας συμπτώματα της εγκεφαλίτιδας, και προκαλεί δυσκολία στην αναπνοή, στην ομιλία και την κατάποση. Ζωτικής Σημασίας νεύρα που προσβάλλονται είναι το γλωσσοφαρυγγικό νεύρο, το οποίο εν μέρει ελέγχει την κατάποση και λειτουργίες στο λάρυγγα, την κίνηση της γλώσσας και τη γεύση, το πνευμονογαστρικό νεύρο, το οποίο στέλνει σήματα στην καρδιά, τα έντερα και τους πνεύμονες, και νεύρου, το οποίο ελέγχει τις άνω κινήσεις του αυχένα. Λόγω της επίδρασης στην κατάποση, εκκρίσεις της βλέννας μπορεί να δημιουργηθούν στους αεραγωγούς προκαλώντας ασφυξία. Άλλα σημεία και συμπτώματα περιλαμβάνουν αδυναμίες στο πρόσωπο, που προκαλούνται από καταστροφή του τριδύμου νεύρου και προσωπικού νεύρου, που νευρώνουν τις παρειές, τους δακρυϊκούς σωλήνες, τα ούλα, και τους μύες του προσώπου, μεταξύ άλλων δομών. Διπλωπία, δυσκολία στη μάσηση, και ανώμαλο αναπνευστικό συντελεστή, βάθος, και ρυθμό, τα οποία μπορούν να οδηγήσουν σε αναπνευστική ανακοπή. Πνευμονικό οίδημα και καταπληξία είναι επίσης δυνατά, και μπορεί να είναι θανατηφόρα.
Νωτιαιοπρομηκική πολιομυελίτιδα[Επεξεργασία | επεξεργασία κώδικα]
Περίπου το 19% όλων των περιπτώσεων παραλυτικής πολιομυελίτιδας έχουν και προμηκικά και νωτιαία συμπτώματα, Αυτός ο υπότυπος λέγεται αναπνευστική πολιομυελίτιδα ή νωτιαιοπρομηκική πολιομυελίτιδα. Εδώ ο ιός προσβάλλει το ανώτερο τμήμα της αυχενικής μοίρας του νωτιαίου μυελού (C3 και C5) και εμφανίζεται παράλυση του διαφράγματος. Τα κρίσιμα νεύρα που προσβάλλονται είναι το φρενικό νεύρο, το οποίο κινεί το διάφραγμα για να διογκώνονται οι πνεύμονες, και εκείνων που οδηγούν τους μύες που χρειάζονται για την κατάποση. Καταστρέφοντας αυτά τα νεύρα αυτή η μορφή της πολιομυελίτιδας επηρεάζει την αναπνοή, γεγονός που καθιστά δύσκολο ή αδύνατο για τον ασθενή να αναπνέει χωρίς την υποστήριξη ενός αναπνευστήρα. Μπορεί να οδηγήσει σε παράλυση των άνω και κάτω άκρων και μπορεί επίσης να επηρεάσει την κατάποση και τις καρδιακές λειτουργίες.
Διάγνωση[Επεξεργασία | επεξεργασία κώδικα]
Την παραλυτική πολιομυελίτιδα μπορεί κάποιος να την υποπτευτεί κλινικά σε άτομα τα οποία είχαν αιφνίδια έναρξη χαλαρής παράλυσης σε ένα ή περισσότερα άκρα με μειωμένα ή απόντα τενόντια αντανακλαστικά στα επηρεασμένα άκρα τα οποία δεν μπορούν να αποδοθούν σε κανένα άλλο εμφανή λόγο και χωρίς αισθητική ή αντιληπτική απώλεια.
Μία εργαστηριακή διάγνωση συνήθως γίνεται βασισμένη στην ανακάλυψη του ιού της πολιομυελίτιδας σε δείγμα κοπράνων ή φαρυγγικό επίχρισμα. Αντισώματα για τον ιό της πολιομυελίτιδας μπορεί να είναι διαγνωστικά και κατά κανόνα ανιχνεύονται στο αίμα των πάσχοντων ασθενών νωρίς στην πορεία της ασθένειας. Ανάλυση του ΕΝΥ των ασθενών, το οποίο συλλέγεται με οσφυονωτιαία παρακέντηση αποκαλύπτει μία αύξηση στον αριθμό των λευκών αιμοσφαιρίων και ειδικά των λεμφοκυττάρων και μέτρια αυξημένα επίπεδα πρωτεϊνών. Ανίχνευση του ιού στο ΕΝΥ είναι διαγνωστική για την παραλυτική πολιομυελίτιδα, αλλά είναι σπάνια.
Αν ο ιός απομονωθεί από ασθενή ο οποίος πάσχει από οξεία χαλαρή παράλυση, εξετάζεται περαιτέρω μέσω ολιγονουκλεοτιδικής χαρτογράφησης, γενετικό αποτύπωμα, ή με ενίσχυση PCR, για να διευκρινιστεί αν είναι ο «άγριος τύπος» που συναντάται στη φύση ή ο «εμβολιακός τύπος» που προέρχεται από στέλεχος του ιού που χρησιμοποιήθηκε για την παραγωγή του εμβολίου. Είναι σημαντικό να καθοριστεί ο τύπος του ιού γιατί για κάθε περίπτωση που αναφέρθηκε για τον άγριο τύπο υπολογίζεται πως υπάρχουν άλλοι 200 με 3000 ασυμπτωματικοί φορείς.
Προφύλαξη[Επεξεργασία | επεξεργασία κώδικα]
Παθητική ανοσοποίηση[Επεξεργασία | επεξεργασία κώδικα]
Το 1950 ο Γουίλιαμ Χάμον στο πανεπιστήμιο του Πίτσμπουργκ απομόνωσε κεκαθαρμένη γ-σφαιρίνη από το αίμα ασθενών με πολιομυελίτιδα που επιβίωσαν. Ο Χάμον πρότεινε ότι η γάμμα σφαιρίνη που περιέχει αντισώματα έναντι του ιού μπορεί να χρησιμοποιηθούν για να σταματήσουν την λοίμωξη από τον ιό, να αποτρέψουν ασθένειες και να μειώσουν τη δριμύτητα σε ασθενείς που είχαν συσταλτική πολιομυελίτιδα τα αποτελέσματα από μία μεγάλη κλινική δοκιμή ήταν ενθαρρυντικά, η γάμμα σφαιρίνη μείωνε κατά 80% την πιθανότητα εμφάνισης παραλυτικής πολιομυελίτιδας. Ακόμη φαίνεται να μειώνει τη δριμύτητα της ασθένειας σε ασθενείς που ανέπτυξαν πολιομυελίτιδα. Ωστόσο αργότερα αυτή η τεχνική κρίθηκε μη πρακτική για διαδεδομένη χρήση, λόγω της χρήσης μεγάλων ποσοτήτων αίματος και έτσι η ιατρική κοινότητα έστρεψε το βλέμμα της στην ανάπτυξη του εμβολίου για την πολιομυελίτιδα
Εμβόλιο[Επεξεργασία | επεξεργασία κώδικα]

Δύο τύποι εμβολίων χρησιμοποιούνται σε όλο τον κόσμο για να καταπολεμήσουν τον ιό. και οι δύο τύποι προάγουν την ανοσία στον ιό μπλοκάροντας αποτελεσματικά τη μετάδοση από άνθρωπο σε άνθρωπο προστατεύοντας έτσι όχι μόνο τους εμβολιασθέντες αλλά και την ευρύτερη κοινότητα.
Το πρώτο υποψήφιο εμβόλιο βασισμένο σε έναν ορότυπο ενός ζωντανού αλλά εξασθενημένου ιού αναπτύχθηκε από τον ιολόγο Hilary Koprowski. Το πρωτότυπο εμβόλιο είχε δοθεί σε ένα οχτάχρονο αγόρι στις 27 Φεβρουαρίου 1950. Ο Koprowski συνέχιζε να δουλεύει πάνω στο εμβόλιο όλο το 1950 και οδήγησε σε μεγάλης κλίμακας δοκιμές στο τότε Βελγικό Κογκό και στον εμβολιασμό εφτά εκατομμυρίων παιδιών στην Πολωνία ενάντια στους ορότυπους 1 και 2 μεταξύ του 1958 και του 1960
Το δεύτερο ανενεργό εμβόλιο ιού αναπτύχθηκε το 1952 από τον Τζόνας Σολκ στο πανεπιστήμιο του Πίτσμπουργκ και ανακοινώθηκε στον κόσμο στις 2 Απριλίου το 1955. ΤΟ εμβόλιο Σολκ ή εμβόλιο ανενεργού ιού της πολιομυελίτιδας το οποίο βασίστηκε σε ιό που μεγαλώνει στα κύτταρα από νεφρό ενός τύπου πιθήκου (vero κυτταρική σειρά )το οποίο απενεργοποιείται χημικά με φορμαλδεΰδη. Μετά από 2 δόσεις αυτού του εμβολίου πάνω από 90% των ατόμων ανέπτυξαν προστατευτικά αντισώματα και στους 3 ορότυπους του ιού και το 99% από αυτούς ήταν άνοσο στους ιούς μετά από 3 δόσεις.
Ακολούθως, ο Albert Sabin ανέπτυξε ένα άλλο ζωντανό λαμβανόμενο από το στόμα εμβόλιο. Πάρθηκε από το πέρασμα του ιού μέσα από μη ανθρώπινα κύτταρα κάτω από μειωμένες θερμοκρασίες. Ο εξασθενημένος ιός που περιέχει αναπαράγεται πολύ αποτελεσματικά στο έντερο, τον κύριο τόπο μόλυνσης και αναπαραγωγής του ιού της πολιομυελίτιδας αλλά το στέλεχος του ιου δεν μπορεί να αναπαραχθεί στο νευρικό ιστό αποτελεσματικά. Μία μόνο δόση αυτού του εμβολίου Sabin από το στόμα προκαλεί ανοσία και στους 3 ορότυπους του ιού σε 50% των δεκτών, ενώ 3 δόσεις προκαλούν ανοσία στο 95 % των δεκτών.
Οι ανθρώπινες δοκιμές για αυτό το εμβόλιο ξεκίνησαν το 1957 και το 1958 επιλέχθηκε σε διαγωνισμό ανάμεσα στα ζωντανά εμβόλια της Κoprowsky και άλλα εμβόλια από το Αμερικάνικο Ινστιτούτο Υγείας. Αδειοδοτήθηκε το 1960 και γρήγορα έγινε το μόνο εμβόλιο για τον ιό της πολιομυελίτιδας που χρησιμοποιείται στον κόσμο. Επειδή το εμβόλιο αυτό που λαμβάνεται από το στόμα είναι φθηνό, εύκολο για να το χορηγήσεις και προκαλεί εξαιρετική ανοσία στο λεπτό έντερο (το οποίο βοηθά στην πρόληψη της λοίμωξης από ιό άγριου τύπου σε χώρες όπου υπάρχει επιδημία), έγινε το εμβόλιο επιλογής για να ελεγχθεί ο ιός σε πολλές χώρες. Σε πολύ σπάνιες περιπτώσεις ( 1 στις 750000) ο εξασθενημένος ιός μετατρέπεται σε μορφή που μπορεί να προκαλέσει παράλυση. Έτσι οι περισσότερες βιομηχανικές χώρες στραφήκαν στο τύπου Σολκ εμβόλιο το οποίο δεν μπορεί να αναστραφεί, ως το μόνο εμβόλιο κατά της πολιομυελίτιδας ή σε συνδυασμό με το στοματικό.
Θεραπεία[Επεξεργασία | επεξεργασία κώδικα]
Δεν υπάρχει θεραπεία για την πολιομυελίτιδα. Το επίκεντρο της σημερινής ιατρικής είναι να προσφέρει ανακούφιση από τα συμπτώματα, να επιταχύνει την ανάρρωση και να προλαμβάνει επιπλοκές. Στηρικτικά μέτρα περιλαμβάνουν αντιβιοτικά για να αποτρέψουν τη λοίμωξη των επηρεασμένων μυών, αναλγητικά για τον πόνο, μέτρια άσκηση και μια θρεπτική διατροφή. Η θεραπεία της χρειάζεται μακροχρόνια αποκατάσταση η οποία περιλαμβάνει και φυσιοθεραπεία, τιράντες, διορθωτικά παπούτσια και σε μερικές περιπτώσεις ορθοπεδικό χειρουργείο.
Φορητοί αναπνευστήρες ίσως χρειαστούν για την υποστήριξη της αναπνοής. Ιστορικά, ένας μη επεμβατικός αναπνευστήρας αρνητικής πίεσης, πιο συχνά αποκαλούμενος σιδερένιος πνεύμονας, χρησιμοποιούνταν για να υποστηρίζει τεχνητά την αναπνοή κατά τη διάρκεια μίας οξείας λοίμωξης με πολιομυελίτιδα μέχρι το άτομο να μπορεί να αναπνέει ανεξάρτητα, γενικά σε μία με δύο βδομάδες. Σήμερα πολλοί που υποφέρουν από την παράλυση της πολιομυελίτιδας χρησιμοποιούν μοντέρνους αναπνευστήρες αρνητικής πίεσης που μοιάζουν με μπουφάν και φοριούνται πάνω από την κοιλιά και τον θώρακα. Άλλες ιστορικές θεραπείες περιλαμβάνουν την υδροθεραπεία, ηλεκτροθεραπεία μασάζ και παθητικές ασκήσεις κίνησης και χειρουργικές θεραπείες όπως επιμήκυνση τένοντα και νευρικό μόσχευμα. Συσκευές όπως ένας άκαμπτος νάρθηκας ή μια πανοπλία σώματος – τα οποία έτειναν να προκαλούν μυϊκή ατροφία εξαιτίας της μειωμένης κινητικότητας από αυτόν που τις χρησιμοποιούσε – θεωρούνταν αποτελεσματικές θεραπείες.
Πρόγνωση[Επεξεργασία | επεξεργασία κώδικα]
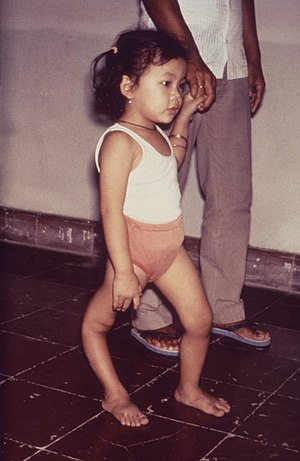
Ασθενείς με άκαρπη λοίμωξη από ιό πολιομυελίτιδας αναρρώνουν πλήρως. Αυτοί που αναπτύσσουν μόνο ασηπτική μηνιγγίτιδα τα συμπτώματα επιμένουν δύο με δέκα χρόνια και ακολούθως υπάρχει πλήρης ανάρρωση. Σε περιπτώσεις σπονδυλικής πολιομυελίτιδας, αν τα επηρεασμένα νευρικά κύτταρα καταστραφούν πλήρως, τότε η παράλυση θα είναι μόνιμη. Κύτταρα τα οποία υπέστησαν μόνο βλάβη και δεν έχασαν τη λειτουργικότητα τους μπορεί να αναρρώσουν 4 με 6 βδομάδες μετά την έναρξη της θεραπείας. Οι μισοί από τους ασθενείς με σπονδυλική πολιομυελίτιδα αναρρώνουν πλήρως, ένα τέταρτο παραμένουν με μέτρια ανικανότητα, ενώ το υπόλοιπο ένα τέταρτο μένουν με δριμύτατη ανικανότητα. Ο βαθμός της οξείας παράλυσης και της εναπομείνουσας παράλυσης εξαρτάται από τον βαθμό της μικροβιαιμίας και είναι αντιστρόφως ανάλογο με τον βαθμό της ανοσίας. Η σπονδυλική πολιομυελίτιδα σπάνια είναι θανατηφόρος.
Χωρίς την αναπνευστική υποστήριξη οι επιπτώσεις τις πολιομυελίτιδας με αναπνευστική συμμετοχή είναι ασφυξία ή πνευμονία από εισρόφηση των εκκρίσεων. Ένα σύνολο 5 με 10% των ασθενών με παραλυτική πολιομυελίτιδα πεθαίνουν εξαιτίας της παράλυσης των αναπνευστικών μυών. Ο δείκτης θνησιμότητας ποικίλλει ανάλογα με την ηλικία, με 5% στα παιδιά και 15% με 30% στους ενήλικες. Η βολβοειδής πολιομυελίτιδα οδηγεί συχνά στον θάνατο, αν δεν παρέχεται η αναπνευστική υποστήριξη. Με υποστήριξη ο δείκτης θνησιμότητας κυμαίνεται από 25% ως 75%, ανάλογα με την ηλικία του ασθενούς. Όταν παρέχονται αναπνευστήρες αρνητικής πίεσης, τότε ο δείκτης μειώνεται στο 15%.
Ανάρρωση[Επεξεργασία | επεξεργασία κώδικα]
Σε πολλές περιπτώσεις οι επιπτώσεις της πολιομυελίτιδας έχουν ως αποτέλεσμα παροδικές μόνο παραλύσεις. Οι νευρικές ώσεις επιστρέφουν στον μέχρι πρότινος παραλυμένο μυ και μέσα σε ένα μήνα, ενώ η ανάρρωση είναι πλήρης σε 6 με 8 μήνες. Οι νευροφυσιολογικές διαδικασίες που εμπλέκονται στην ανάρρωση μετά από οξεία παραλυτική πολιομυελίτιδα είναι πολύ αποτελεσματικές, αφού οι μύες μπορούν να διατηρούν την κανονική τους δύναμη ακόμη και αν οι μισοί από τους αρχικούς κινητικούς νευρώνες έχουν καταστραφεί. Η παράλυση που παραμένει και μετά από ένα χρόνο είναι συνήθως μόνιμη, παρά το ότι μια μέτρια βελτίωση είναι δυνατόν να υπάρξει 12 με 18 μήνες μετά τη λοίμωξη.
Ένας μηχανισμός που εμπλέκεται στην ανάρρωση είναι η βλάστηση της τελικής ρίζας του νεύρου, στην οποία οι εναπομείναντες νευρώνες του εγκεφαλικού στελέχους και οι κινητικοί νευρώνες της σπονδυλικής στήλης αναπτύσσουν νέες αξονικές εκβλαστήσεις. Αυτές μπορούν να επανανευρώσουν μυϊκές ίνες οι οποίες είχαν απονευρωθεί από οξεία πολιομυελίτιδα αποκαθιστώντας την ικανότητα τους να συστέλλονται και βελτιώνοντας τη δύναμη τους. Η βλάστηση της τελικής ρίζας δίνει γέννηση σε μεγάλους κινητικούς νευρώνες οι οποίοι κάνουν τη δουλειά που γινόταν προηγουμένως από 4 ή 5 νευρώνες. Ένας μόνο κινητικός νευρώνας που κάποτε νεύρωνε 200 μυϊκές ίνες τώρα νευρώνει 800 με 1000. Άλλοι μηχανισμοί που συμμετέχουν στην αποκατάσταση και την επανάκτηση της μυικής δύναμης είναι οι υπερτροφία των μυϊκών ινών- επιμήκυνση των ινών με άσκηση και δραστηριότητα – και μετατροπή του τύπου Ι μυϊκές ίνες σε τύπου ΙΙ.
Εκτός από αυτούς τους φυσιολογικούς μηχανισμούς το σώμα διαθέτει έναν αριθμό από αντισταθμιστικούς μηχανισμούς για να διατηρήσει τη λειτουργικότητα κατά την παρουσία υπολειπόμενης παράλυσης. Αυτό περιλαμβάνει τη χρησιμοποίηση αδύνατων μυών σε μεγαλύτερο βαθμό από ό,τι είναι η μέγιστη δυνατή ικανότητα του μυός, αυξάνοντας την αθλητική ανάπτυξη των προηγουμένως ελάχιστα χρησιμοποιούμενων μυών και χρησιμοποιώντας συνδέσμους για σταθερότητα που επιτρέπουν μεγαλύτερη σταθερότητα.
Επιπλοκές[Επεξεργασία | επεξεργασία κώδικα]
Υπολειμματικές επιπλοκές παραλυτικής πολιομυελίτιδας εμφανίζονται συχνά μετά την αρχική διαδικασία ανάκαμψης. Μερική παράλυση και παράλυση μυών μπορεί μερικές φορές να οδηγήσει σε σκελετικές παραμορφώσεις,σύσφιξη των αρθρώσεων και κινητική αναπηρία. Μόλις οι μύες ενός άκρου γίνουν χαλαροί, μπορούν να επηρεάσουν τη λειτουργία άλλων μυών. Μια τυπική εκδήλωση αυτού του προβλήματος είναι η ιπποποδία (παρόμοια με τη ραιβοκοιλοποδία). Αυτή η παραμόρφωση αναπτύσσεται όταν οι μύες που έλκουν τα δάχτυλα των ποδίων προς τα κάτω λειτουργούν, ενώ αυτοί που έλκουν τα δάχτυλα των ποδιών προς τα πανω όχι, και το πόδι φυσικά τείνει να πέσει προς το έδαφος. Εάν το πρόβλημα μείνει χωρίς θεραπεία, οι αχίλλειοι τένοντες που στο πίσω μέρος του ποδιού μαζεύονται και το πόδι δεν μπορεί να πάρει μια κανονική θέση. Άτομα με πολιομυελίτιδα που αναπτύσσουν ιπποποδία δεν μπορούν να περπατήσουν σωστά επειδή δεν μπορούν να βάλουν τη φτέρνα τους στο έδαφος. Μια παρόμοια κατάσταση μπορεί να προκύψει αν παραλύσουν τα χέρια. Σε ορισμένες περιπτώσεις η ανάπτυξη του προσβαλλόμενου ποδιού επιβραδύνεται από την πολιομυελίτιδα, ενώ το άλλο πόδι συνεχίζει να αναπτύσσεται κανονικά. Το αποτέλεσμα είναι ότι το ένα πόδι είναι μικρότερο από το άλλο και το άτομο κουτσαίνει και να γέρνει προς τη μία πλευρά, οδηγώντας σε παραμορφώσεις της σπονδυλικής στήλης (όπως η σκολίωση). Μπορεί να συμβεί οστεοπόρωση και η αυξημένη πιθανότητα οστικών καταγμάτων. Η εκτεταμένη χρήση σε τιράντες ή αναπηρικές καρέκλες μπορεί να προκαλέσει συμπιεστική νευροπάθεια, καθώς και απώλεια της καλής λειτουργίας των φλεβών στα πόδια, λόγω της συγκέντρωσης του αίματος σε παραλυμένα κάτω άκρα. Επιπλοκές από παρατεταμένη ακινησία που αφορούν τους πνεύμονες, τα νεφρά και την καρδιά περιλαμβάνουν το πνευμονικό οίδημα, πνευμονία από εισρόφηση, λοιμώξεις του ουροποιητικού, πέτρες στα νεφρά, παραλυτικό ειλεό, μυοκαρδίτιδα και πνευμονική καρδία.
Μεταπολιομυελιτιδικό Σύνδρομο[Επεξεργασία | επεξεργασία κώδικα]
Μεταξύ 25% και 50% των ατόμων που επιβιώνουν από την παραλυτική πολιομυελίτιδα στην παιδική ηλικία, αναπτύσσουν συμπτώματα δεκαετίες μετά την ανάρρωση από την οξεία λοίμωξη, κυρίως νέα μυϊκή αδυναμία και υπερβολική κόπωση. Η κατάσταση αυτή είναι γνωστή ως μεταπολιομυελιτιδικό σύνδρομο (ΜΠΣ) ή μεταπολιομυελιτιδικο επακόλουθο. Τα συμπτώματα του ΜΠΣ, πιστεύεται ότι περιλαμβάνουν μια αποτυχία των μεγάλου μεγέθους κινητήριων μονάδων που δημιουργήθηκαν κατά τη διάρκεια της ανάκαμψης από την παραλυτική ασθένεια. Οι παράγοντες που αυξάνουν τον κίνδυνο του ΜΠΣ περιλαμβάνουν το χρονικό διάστημα από την οξεία λοίμωξη του ιού της πολιομυελίτιδας, την παρουσία μόνιμης υπολειπόμενης δυσλειτουργίας μετά την ανάρρωση από την οξεία φάση της ασθένειας, και μαζί την κατάχρηση και αχρηστία των νευρώνων. Το μεταπολιομυελιτιδικό σύνδρομο δεν είναι μια μολυσματική διαδικασία, και τα άτομα που φέρουν το σύνδρομο δε μεταδίδουν τον ιό της πολιομυελίτιδας.
Εκρίζωση[Επεξεργασία | επεξεργασία κώδικα]
Ενώ τώρα είναι σπάνια στον δυτικό κόσμο, η πολιομυελίτιδα είναι ακόμη ενδημική στη Νότια Ασία και τη Νιγηρία. Μετά την ευρεία χρήση του εμβολίου πολιομυελίτιδας στα μέσα της δεκαετίας του 1950, η συχνότητα εμφάνισης της πολιομυελίτιδας μειώθηκε δραματικά σε πολλές βιομηχανικές χώρες. Μια παγκόσμια προσπάθεια για την εξάλειψη της πολιομυελίτιδας άρχισε το 1988, υπό την ηγεσία του Παγκόσμιου Οργανισμού Υγείας, την UNICEF, και του Διεθνούς Ρόταρυ. Οι προσπάθειες αυτές έχουν μειώσει τον αριθμό των ετήσιων διαγνωσμένων περιπτώσεων κατά 99%, από τις εκτιμώμενες 350.000 περιπτώσεις το 1988 στο χαμηλό των 483 περιπτώσεων το 2001, μετά το οποίο έχει παραμείνει στο επίπεδο των περίπου 1.000 περιπτώσεων το χρόνο (1.606 το 2009). Η πολιομυελίτιδα είναι μία από τις μόνο δύο ασθένειες που αυτή τη στιγμή αποτελούν αντικείμενο ενός παγκόσμιου προγράμματος εξάλειψης, με την άλλη ασθένεια να είναι η νόσος Guinea Worm. Μέχρι στιγμής, οι μόνες ασθένειες που έχουν εξαλειφθεί πλήρως από την ανθρωπότητα είναι η ευλογιά, που συνέβη το 1979, και η πανώλη των βοοειδών το 2010. Ένας αριθμός από εξαλείψεις ορόσημα έχει ήδη επιτευχθεί, και πολλές περιοχές του κόσμου έχουν πιστοποιηθεί απαλλαγμένες-πολιομυελίτιδας. Η Αμερική ανακηρύχθηκε απαλλαγμένη-πολιομυελίτιδας το 1994. Το 2000, η πολιομυελίτιδα έχει εξαλειφθεί επίσημα σε 36 δυτικές χώρες του Ειρηνικού, συμπεριλαμβανομένης της Κίνας και της Αυστραλίας. Η Ευρώπη ανακηρύχθηκε απαλλαγμένη -πολιομυελίτιδας το 2002. Από το 2006, η πολιομυελίτιδα παραμένει ενδημική σε τέσσερις μόνο χώρες: τη Νιγηρία, την Ινδία (ειδικά το Ούταρ Πραντές και το Μπιχάρ), το Πακιστάν και το Αφγανιστάν, αν και εξακολουθεί να προκαλεί επιδημίες σε άλλες κοντινές χώρες, λόγω κρυμμένης ή επαναεγκαθιδρυμένης μετάδοσης.
Ο Κρίστοφερ Χίτσενς γράφει ότι έμαθε το 2005 ότι στη Βόρεια Νιγηρία -μια χώρα που την εποχή εκείνη θεωρούταν προσωρινά απαλλαγμένη πολιομυελίτιδας -μια ισλαμική Fatwah εκδόθηκε δηλώνοντας ότι το εμβόλιο της πολιομυελίτιδας ήταν μια συνωμοσία από τις Ηνωμένες Πολιτείες και τα Ηνωμένα Έθνη κατά της μουσουλμανικής πίστης, λέγοντας ότι οι σταγόνες έχουν σχεδιαστεί για να αποστειρώνουν τους πραγματικούς πιστούς. Μεταγενέστερα, η πολιομυελίτιδα επανεμφανίστηκε στη Νιγηρία και εξαπλώθηκε από εκεί σε διάφορες άλλες χώρες.
Ιστορία[Επεξεργασία | επεξεργασία κώδικα]

Οι επιδράσεις της πολιομυελίτιδας ήταν γνωστές από τους προϊστορικούς χρόνους, αιγυπτιακά έργα ζωγραφικής και γλυπτά απεικονίζουν κατά τα άλλα υγιείς ανθρώπους με μαραμένα άκρα, και παιδιά που περπατάνε με ζαχαροκάλαμα σε νεαρή ηλικία. Η πρώτη κλινική περιγραφή δόθηκε από τον Άγγλο γιατρό Michael Underwood το 1789, όπου αναφέρεται στην πολιομυελίτιδα ως «μια αδυναμία των κάτω άκρων». Η εργασία των γιατρών Jakob Heine το 1840 και Karl Oskar Medin το 1890 οδήγησε στο να είναι γνωστή ως Heine-Medin νόσου. Η ασθένεια αργότερα ονομάστηκε παιδική παράλυση, με βάση τη ροπή της να προσβάλλει παιδιά.
Πριν από τον 20ο αιώνα, οι λοιμώξεις πολιομυελίτιδας ήταν σπάνιες σε βρέφη πριν την ηλικία των έξι μηνών, οι περισσότερες περιπτώσεις συνέβαιναν σε παιδιά ηλικίας έξι μηνών έως τεσσάρων ετών. Η φτωχότερη υγιεινή της εποχής οδήγησε σε μια συνεχή έκθεση στον ιό, η οποία ενίσχυσε μια φυσική ανοσία στον πληθυσμό. Στις ανεπτυγμένες χώρες κατά τα τέλη του 19ου και στις αρχές του 20ου αιώνα,έγιναν βελτιώσεις στην υγιεινή της κοινότητας, συμπεριλαμβάνοντας καλύτερη διάθεση λυμάτων και υδροδότηση. Οι αλλαγές αυτές αύξησαν δραστικά το ποσοστό των παιδιών και των ενηλίκων που διατρέχουν κίνδυνο μόλυνσης απο παραλυτική πολιομυελίτιδα,μειώνοντας την παιδική έκθεση και ανοσία στην ασθένεια.
Μικρές τοπικές επιδημίες παραλυτικής πολιομυελίτιδας άρχισαν να εμφανίζονται στην Ευρώπη και τις Ηνωμένες Πολιτείες γύρω στο 1900. Τα κρούσματα έφτασαν διαστάσεις πανδημίας στην Ευρώπη, τη Βόρεια Αμερική, την Αυστραλία και τη Νέα Ζηλανδία κατά τη διάρκεια του πρώτου μισού του 20ου αιώνα. Μέχρι το 1950 η ηλικία με τη μέγιστη συχνότητα εμφάνισης παραλυτικής πολιομυελίτιδας στις Ηνωμένες Πολιτείες είχε μετατοπιστεί από τα βρέφη σε παιδιά ηλικίας πέντε έως εννέα χρόνων, όπου ο κίνδυνος παράλυσης είναι μεγαλύτερος. Περίπου το ένα τρίτο των περιπτώσεων αναφέρονταν σε άτομα άνω των 15 ετών. Κατά συνέπεια, το ποσοστό παράλυσης και θανάτου που οφείλεται σε λοίμωξη πολιομυελίτιδας, επίσης, αυξήθηκε κατά τη διάρκεια αυτής της περιόδου. Στις Ηνωμένες Πολιτείες, η επιδημία πολιομυελίτιδας του 1952 αποτέλεσε το χειρότερο ξέσπασμα στην ιστορία του έθνους. Από σχεδόν 58.000 αναφερθείσες περιπτώσεις εκείνο το έτος 3145 έχασαν τη ζωή τους και 21.269 έμειναν με ήπια έως αναπηρική παράλυση. Η Εντατική Θεραπεία έχει την προέλευσή της στον αγώνα κατά της πολιομυελίτιδας. Τα περισσότερα νοσοκομεία στη δεκαετία του 1950 είχαν περιορισμένη πρόσβαση σε πνεύμονες σιδήρου για τους ασθενείς που δεν μπορούσαν να αναπνεύσουν χωρίς μηχανική βοήθεια. Αναπνευστικά κέντρα σχεδιασμένα για να βοηθούν τους πιο σοβαρά προσβεβλημένους ασθενείς πολιομυελίτιδας,που καθιερώθηκαν για πρώτη φορά το 1952 στο Blegdam Νοσοκομείο της Κοπεγχάγης από το Δανέζο αναισθησιολόγο Bjørn Ibsen, ήταν οι προάγγελοι των μετέπειτα μονάδων εντατικής θεραπείας (ΜΕΘ). (Ένα χρόνο αργότερα, ο Ibsen θα καθιερώσει την πρώτη αφιερωμένη ΜΕΘ του κόσμου.) Οι επιδημίες πολιομυελίτιδας άλλαξαν όχι μόνο τη ζωή αυτών που επέζησαν από αυτές, αλλά και επηρέασαν βαθιές πολιτιστικές αλλαγές, παρακινώντας λαϊκές εκστρατείες συλλογής χρημάτων που θα έφερναν επανάσταση στην ιατρική φιλανθρωπία, και θα οδηγούσαν στο σύγχρονο πεδίο της θεραπείας αποκατάστασης. Ως μία από τις μεγαλύτερες ομάδες με ειδικές ανάγκες στον κόσμο, οι επιζώντες της πολιομυελίτιδας βοήθησαν, επίσης, στην προώθηση του μοντέρνου κινήματος δικαιωμάτων αναπηρίας μέσω εκστρατειών για τα κοινωνικά και πολιτικά δικαιώματα των ατόμων με ειδικές ανάγκες. Ο Παγκόσμιος Οργανισμός Υγείας υπολογίζει ότι υπάρχουν 10 με 20.000.000 επιζώντες πολιομυελίτιδας σε παγκόσμιο επίπεδο. Το 1977 υπήρχαν 254.000 άτομα στις Ηνωμένες Πολιτείες που είχαν παραλύσει από πολιομυελίτιδα. Σύμφωνα με γιατρούς και τοπικές ομάδες υποστήριξης της πολιομυελίτιδας, περίπου 40.000 επιζώντες πολιομυελίτιδας με ποικίλου βαθμού παράλυση ζουν στη Γερμανία, 30.000 στην Ιαπωνία, 24.000 στη Γαλλία, 16.000 στην Αυστραλία, 12.000 στον Καναδά και 12.000 στο Ηνωμένο Βασίλειο. Πολλά αξιοσημείωτα άτομα έχουν επιζήσει της πολιομυελίτιδας και συχνά θεωρούν την παρατεταμένη ακινησία και την υπολειμματική παράλυση που συνδέονται με την πολιομυελίτιδα ως κινητήριο δύναμη στη ζωή και την καριέρα τους.
Η ασθένεια γνώρισε πολύ μεγάλη δημοσιότητα κατά τη διάρκεια των επιδημιών πολιομυελίτιδας της δεκαετίας του 1950, με εκτενή κάλυψη από τα ΜΜΕ της κάθε επιστημονικής εξέλιξης που θα μπορούσε να οδηγήσει σε ίαση. Έτσι, οι επιστήμονες που εργάζονταν πάνω στην πολιομυελίτιδα έγιναν μερικοί από τους πιο διάσημους του αιώνα. Δεκαπέντε επιστήμονες και δύο μη ειδικοί οι οποίοι συνέβαλαν σημαντικά στη γνώση και τη θεραπεία της πολιομυελίτιδας τιμήθηκαν από το Hall of Fame πολιομυελίτιδας, το οποίο ήταν αφιερωμένο το 1957 στο Roosevelt Warm Springs Ινστιτούτο Αποκατάστασης στο Warm Springs, Τζόρτζια, ΗΠΑ. Το 2008 τέσσερις οργανισμοί (το Διεθνές Ρόταρυ, ο Παγκόσμιος Οργανισμός Υγείας, το Αμερικανικό Κέντρο Ελέγχου Ασθενειών και η UNICEF) προστέθηκαν στο Hall of Fame.
|
- ↑ (Αγγλικά) οντολογία των ασθενειών. 27 Μαΐου 2016. purl
.obolibrary .org /obo /doid .owl. Ανακτήθηκε στις 30 Νοεμβρίου 2020.
