Πνευμοθώρακας

Ο πνευμοθώρακας είναι ανώμαλη συλλογή αέρα στον υπεζωκοτικό χώρο μεταξύ του πνεύμονα και του θωρακικού τοιχώματος.[1] Τα συμπτώματα συνήθως περιλαμβάνουν ξαφνική έναρξη αιχμηρού, μονόπλευρου θωρακικού πόνου και δύσπνοια.[2] Σε μερικές περιπτώσεις, μια μονόδρομη βαλβίδα σχηματίζεται από μια περιοχή κατεστραμμένου ιστού και η ποσότητα αέρα στο διάστημα μεταξύ του θωρακικού τοιχώματος και των πνευμόνων αυξάνεται. Αυτό ονομάζεται πνευμοθώρακας υπό τάση. Αυτό μπορεί να προκαλέσει μια σταθερά επιδεινούμενη έλλειψη οξυγόνου και χαμηλή αρτηριακή πίεση και αν δεν αντιμετωπιστεί μπορεί να είναι θανατηφόρα. Πολύ σπάνια, και οι δύο πνεύμονες μπορεί να επηρεαστούν από πνευμοθώρακα.[3] Ονομάζεται συχνά «καταρρέων πνεύμονας», αν και αυτός ο όρος μπορεί επίσης να αναφέρεται στην ατελεκτασία.[4]
Ένας πρωταρχικός αυτόματος πνευμοθώρακας είναι αυτός που εμφανίζεται χωρίς εμφανή αιτία και απουσία σημαντικής πνευμονικής νόσου. Ένας δευτερεύων αυτόματος πνευμοθώρακας εμφανίζεται παρουσία υπάρχουσας πνευμονικής νόσου.[1][5] Το κάπνισμα αυξάνει τον κίνδυνο πρωτοπαθούς αυτόματου πνευμοθώρακα, ενώ οι κύριες υποκείμενες αιτίες για δευτερογενή πνευμοθώρακα είναι η ΧΑΠ, το άσθμα και η φυματίωση.[6] Ένας πνευμοθώρακας μπορεί επίσης να προκληθεί από τραυματισμό στο στήθος (συμπεριλαμβανομένου τραυματισμού από έκρηξη) ή ως επιπλοκή μιας παρέμβασης στην υγειονομική περίθαλψη, οπότε καλείται τραυματικός πνευμοθώρακας.[7][8]
Η διάγνωση πνευμοθώρακα μόνο με φυσική εξέταση μπορεί να είναι δύσκολη (ιδιαίτερα σε μικρότερους πνευμοθώρακες).[9] Χρησιμοποιείται συνήθως ακτινογραφία θώρακος, αξονική τομογραφία (CT) ή υπερηχογράφημα για να επιβεβαιωθεί η παρουσία της.[10] Άλλες καταστάσεις που μπορούν να οδηγήσουν σε παρόμοια συμπτώματα περιλαμβάνουν αιμοθώρακα (συσσώρευση αίματος στον υπεζωκοτικό χώρο), πνευμονική εμβολή και καρδιακή προσβολή.[2][11] Μια μεγάλη φυσαλίδα αέρα μπορεί να μοιάζει έτσι σε ακτινογραφία θώρακος.[1]
Ένας μικρός αυτόματος πνευμοθώρακας συνήθως θα υποχωρήσει χωρίς θεραπεία και απαιτεί μόνο παρακολούθηση.[1] Αυτή η προσέγγιση μπορεί να είναι πιο κατάλληλη σε άτομα που δεν έχουν υποκείμενη πνευμονική νόσο. Σε έναν μεγαλύτερο πνευμοθώρακα ή εάν υπάρχει δύσπνοια, ο αέρας μπορεί να αφαιρεθεί με μια σύριγγα ή ένα θωρακικό σωλήνα συνδεδεμένο σε σύστημα βαλβίδας μονής κατεύθυνσης. Περιστασιακά, μπορεί να απαιτείται χειρουργική επέμβαση εάν η αποστράγγιση των σωλήνων είναι ανεπιτυχής ή ως προληπτικό μέτρο, εάν έχουν υπάρξει επανειλημμένα επεισόδια. Οι χειρουργικές θεραπείες συνήθως περιλαμβάνουν πλευροδεσία (στην οποία τα στρώματα του υπεζωκότα προκαλούνται να κολλήσουν μεταξύ τους) ή πλευροεκτομή (η χειρουργική αφαίρεση των υπεζωκοτικών μεμβρανών). Περίπου 17-23 περιπτώσεις πνευμοθώρακα εμφανίζονται ανά 100.000 άτομα ανά έτος.[10] Είναι πιο συχνός στους άνδρες από τις γυναίκες.
Σημεία και συμπτώματα
[Επεξεργασία | επεξεργασία κώδικα]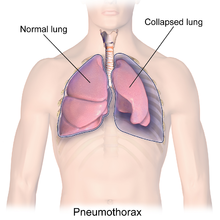
Ένας πρωτογενής αυτόματος πνευμοθώρακας (ΠΑΠ) τείνει να εμφανίζεται σε έναν νεαρό ενήλικα χωρίς υποκείμενα πνευμονικά προβλήματα και συνήθως προκαλεί περιορισμένα συμπτώματα. Ο πόνος στο στήθος και μερικές φορές η ήπια δύσπνοια είναι τα συνήθη κυρίαρχα χαρακτηριστικά παρουσίασης.[12][13] Τα άτομα που επηρεάζονται από ΠΑΠ συχνά δεν γνωρίζουν τον πιθανό κίνδυνο και μπορεί να περιμένουν αρκετές ημέρες πριν ζητήσουν ιατρική βοήθεια.[14] Ο ΠΑΠ συμβαίνουν συχνότερα κατά τη διάρκεια αλλαγών στην ατμοσφαιρική πίεση, εξηγώντας σε κάποιο βαθμό γιατί επεισόδια πνευμοθώρακα μπορεί να συμβούν σε συστάδες. Είναι σπάνιο ένας ΠΑΠ να προκαλέσει πνευμοθώρακα υπό τάση.
Οι δευτερογενείς αυτόματοι πνευμοθώρακες (ΔΑΠ), εξ ορισμού, εμφανίζονται σε άτομα με σημαντική υποκείμενη πνευμονική νόσο. Τα συμπτώματα στους ΔΑΠ τείνουν να είναι πιο σοβαρά από ό,τι στους ΠΑΠ, καθώς οι μη επηρεασμένοι πνεύμονες γενικά δεν μπορούν να υποκαταστήσουν την απώλεια λειτουργίας στους προσβεβλημένους πνεύμονες. Η υποξαιμία (μειωμένα επίπεδα οξυγόνου στο αίμα) είναι συνήθως παρούσα και μπορεί να παρατηρηθεί ως κυάνωση (μπλε αποχρωματισμός των χειλιών και του δέρματος). Μερικές φορές συναντάται υπερκαπνία (συσσώρευση διοξειδίου του άνθρακα στο αίμα). Αυτό μπορεί να προκαλέσει σύγχυση και - εάν είναι πολύ σοβαρό - μπορεί να οδηγήσει σε κώμα. Η ξαφνική έναρξη της δύσπνοιας σε κάποιον με χρόνια αποφρακτική πνευμονοπάθεια (ΧΑΠ), κυστική ίνωση ή άλλες σοβαρές πνευμονικές παθήσεις θα πρέπει επομένως να διερευνηθεί για την πιθανότητα πνευμοθώρακα.[12][14]
Ο τραυματικός πνευμοθώρακας συμβαίνει συχνότερα όταν το τοίχωμα του θώρακα είναι τρυπημένο, όπως από μια πληγή με μαχαίρι ή τραύμα από πυροβολισμό επιτρέπει στον αέρα να εισέλθει στον υπεζωκοτικό χώρο ή επειδή κάποια άλλη μηχανική βλάβη στον πνεύμονα θέτει σε κίνδυνο την ακεραιότητα των εμπλεκόμενων δομών. Έχει διαπιστωθεί ότι τραυματικοί πνευμοθώρακες υπάρχουν σε έως και το ήμισυ όλων των περιπτώσεων τραύματος στο στήθος, με μόνο τα κατάγματα στα πλευρά να είναι πιο κοινά σε αυτήν την ομάδα. Ο πνευμοθώρακας μπορεί να είναι συγκαλυμμένος (δεν είναι άμεσα εμφανής) στις μισές από αυτές τις περιπτώσεις, αλλά μπορεί να διευρυνθεί - ειδικά εάν απαιτείται μηχανικός αερισμός.[13] Βρίσκονται επίσης σε άτομα ήδη υπό μηχανικό εξαερισμό για κάποιο άλλο λόγο.
Κατά τη φυσική εξέταση, οι ήχοι της αναπνοής (ακούγονται με στηθοσκόπιο) μπορεί να μειωθούν στην πληγείσα πλευρά, εν μέρει επειδή ο αέρας στον υπεζωκοτικό χώρο μειώνει τη μετάδοση του ήχου. Τα μέτρα της αγωγής των φωνητικών δονήσεων στην επιφάνεια του θώρακα μπορεί να μεταβληθούν. Η επίκρουση του θώρακα μπορεί να εκληφθεί ως υπεραντηχητική (όπως σε ένα τύμπανο), και οι φωνητικές δονήσεις μπορεί να μειωθούν αισθητά. Είναι σημαντικό ότι ο όγκος του πνευμοθώρακα μπορεί να μην συσχετίζεται καλά με την ένταση των συμπτωμάτων που βιώνει το θύμα,[14] και τα φυσικά σημεία μπορεί να μην είναι εμφανή εάν ο πνευμοθώρακας είναι σχετικά μικρός.[13]
Πνευμοθώρακας υπό τάση
[Επεξεργασία | επεξεργασία κώδικα]Θεωρείται ότι υπάρχει πνευμοθώρακας υπό τάση γενικά όταν ένας πνευμοθώρακας (πρωτογενής αυτόματος, δευτερεύων αυτόματος ή τραυματικός) οδηγεί σε σημαντική δυσλειτουργία της αναπνοής ή / και της κυκλοφορίας του αίματος.[15] Ο υπό τάση πνευμοθώρακας τείνει να εμφανίζεται σε κλινικές καταστάσεις όπως αερισμός, ανάνηψη, τραύμα ή σε άτομα με πνευμονική νόσο.[14] Είναι επείγουσα ιατρική κατάσταση και μπορεί να απαιτεί άμεση θεραπεία χωρίς περαιτέρω διερεύνηση (βλ. Ενότητα Θεραπεία).
Τα πιο συνηθισμένα ευρήματα σε άτομα με πνευμοθώρακα υπό τάση είναι ο πόνος στο στήθος και η αναπνευστική δυσχέρεια, συχνά με αυξημένο καρδιακό ρυθμό (ταχυκαρδία) και ταχεία αναπνοή (ταχυπνία) στα αρχικά στάδια. Άλλα ευρήματα μπορεί να περιλαμβάνουν μειωμένους ήχους αναπνοής στη μία πλευρά του θώρακα, χαμηλά επίπεδα οξυγόνου και αρτηριακή πίεση και μετατόπιση της τραχείας μακριά από την πληγείσα πλευρά. Σπάνια, μπορεί να υπάρχει κυάνωση (γαλαζωπός αποχρωματισμός του δέρματος λόγω χαμηλών επιπέδων οξυγόνου), μεταβαλλόμενο επίπεδο συνείδησης, υπερτυμπανικός ήχος στην επίκρουση κατά την εξέταση της προσβεβλημένης πλευράς με μειωμένη επέκταση και μειωμένη κίνηση, πόνος στο επιγάστριο (άνω κοιλιακή χώρα), μετατόπιση της κορυφής (καρδιακός παλμός) και συντονισμένος ήχος όταν πατάτε το στέρνο.[15]
Ο πνευμοθώρακας υπό τάση μπορεί επίσης να συμβεί σε κάποιον που λαμβάνει μηχανικό αερισμό, οπότε μπορεί να είναι δύσκολο να εντοπιστεί καθώς το άτομο λαμβάνει συνήθως καταστολή. Παρατηρείται συχνά λόγω ξαφνικής επιδείνωσης της κατάστασης.[15] Πρόσφατες μελέτες έχουν δείξει ότι η ανάπτυξη χαρακτηριστικών τάσης μπορεί να μην είναι πάντα τόσο γρήγορη όσο πιστεύεται προηγουμένως. Η απόκλιση της τραχείας από τη μία πλευρά και η παρουσία αυξημένης σφαγίτιδας φλεβικής πίεσης (απομακρυσμένες φλέβες του λαιμού) δεν είναι αξιόπιστες ως κλινικά σημεία.
Αιτία
[Επεξεργασία | επεξεργασία κώδικα]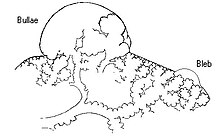
Πρωτογενές αυτόματος
[Επεξεργασία | επεξεργασία κώδικα]Οι αυτόματοι πνευμοθώρακες χωρίζονται σε δύο τύπους: πρωτογενής, στον οποίο εμφανίζεται απουσία γνωστής πνευμονικής νόσου και δευτερογενής, ο οποίος εμφανίζεται σε κάποιον με υποκείμενη πνευμονοπάθεια[16] Η αιτία του πρωτογενούς αυτόματου πνευμοθώρακα είναι άγνωστη, αλλά οι καθορισμένοι παράγοντες κινδύνου περιλαμβάνουν το ανδρικό φύλο, το κάπνισμα και οικογενειακό ιστορικό πνευμοθώρακα.[17] Το κάπνισμα κάνναβης ή καπνού αυξάνει τον κίνδυνο.[1] Οι διάφοροι ύποπτοι υποκείμενοι μηχανισμοί συζητούνται παρακάτω.[12][13]
Δευτερογενής αυτόματος
[Επεξεργασία | επεξεργασία κώδικα]Ο δευτερογενής αυτόματος πνευμοθώρακας εμφανίζεται στο περιβάλλον μιας ποικιλίας πνευμονικών παθήσεων. Η πιο συχνή είναι η χρόνια αποφρακτική πνευμονοπάθεια (ΧΑΠ), η οποία αντιπροσωπεύει περίπου το 70% των περιπτώσεων.[17] Οι γνωστές πνευμονικές παθήσεις που μπορεί να αυξήσουν σημαντικά τον κίνδυνο για πνευμοθώρακα είναι
| Τύπος | Αιτίες |
|---|---|
| Ασθένειες των αεραγωγών[12] | ΧΑΠ (ειδικά όταν υπάρχουν εμφύσημα και πνευμονικές μπούλες), οξύ σοβαρό άσθμα, κυστική ίνωση |
| Λοιμώξεις του πνεύμονα | Πνευμονία από πνευμονοκύστη (PCP), φυματίωση, νεκρωτική πνευμονία |
| Διάμεση πνευμονοπάθεια | Σαρκοείδωση, ιδιοπαθής πνευμονική ίνωση, ιστιοκυττάρωση Χ, λεμφαγγειομυομυωμάτωση (LAM) |
| Ασθένειες του συνδετικού ιστού | Ρευματοειδής αρθρίτιδα, αγκυλοποιητική σπονδυλίτιδα, πολυμυοσίτιδα και δερματομυοσίτιδα, συστηματική σκλήρυνση, σύνδρομο Marfan και σύνδρομο Ehlers-Danlos |
| Καρκίνος | Καρκίνος του πνεύμονα, σαρκώματα που περιλαμβάνουν τον πνεύμονα |
| Διάφορα[13] | Καταμηνιαίος πνευμοθώρακας (σχετίζεται με τον εμμηνορροϊκό κύκλο και σχετίζεται με την ενδομητρίωση στον θώρακα) |
Στα παιδιά, πρόσθετες αιτίες περιλαμβάνουν ιλαρά, εχινοκοκκίαση, εισπνοή ξένου σώματος και ορισμένες συγγενείς δυσπλασίες (συγγενής δυσπλασία πνευμονικού αεραγωγού και συγγενές λοβώδες εμφύσημα).[18]
Το 11,5% των ατόμων με αυτόματο πνευμοθώρακα έχουν μέλος της οικογένειας που είχε προηγουμένως υποστεί πνευμοθώρακα. Οι κληρονομικές καταστάσεις - σύνδρομο Marfan, ομοκυστενουρία, σύνδρομα Ehlers – Danlos, ανεπάρκεια άλφα 1-αντιτρυψίνης (που οδηγεί σε εμφύσημα) και σύνδρομο Birt – Hogg – Dubé - έχουν όλα συνδεθεί με οικογενή πνευμοθώρακα.[19] Γενικά, αυτές οι καταστάσεις προκαλούν και άλλα σημεία και συμπτώματα, και ο πνευμοθώρακας δεν είναι συνήθως το κύριο εύρημα. Το σύνδρομο Birt – Hogg – Dubé προκαλείται από μεταλλάξεις στο γονίδιο FLCN (που βρίσκεται στο χρωμόσωμα 17ρ 11.2), το οποίο κωδικοποιεί μια πρωτεΐνη που ονομάζεται θυλακουλίνη.[18] Μεταλλάξεις FLCN και πνευμονικές βλάβες έχουν επίσης εντοπιστεί σε οικογενής περιπτώσεις πνευμοθώρακα όπου απουσιάζουν άλλα χαρακτηριστικά του συνδρόμου Birt-Hogg-Dubé. Εκτός από τις γενετικές συσχετίσεις, ο απλότυπος HLA A 2 B 40 είναι επίσης μια γενετική προδιάθεση για ΠΑΠ.[20][21]
Τραυματικός
[Επεξεργασία | επεξεργασία κώδικα]Ένας τραυματικός πνευμοθώρακας μπορεί να προκληθεί είτε από αμβλύ τραύμα είτε από διατρητικό τραυματισμό στο θωρακικό τοίχωμα.[13] Ο πιο κοινός μηχανισμός οφείλεται στη διείσδυση αιχμηρών οστικών σημείων σε ένα νέο κάταγμα πλευρών, το οποίο βλάπτει τον πνευμονικό ιστό.[17] Τραυματικός πνευμοθώρακας μπορεί επίσης να παρατηρηθεί σε αυτούς που εκτίθενται σε εκρήξεις, παρόλο που δεν υπάρχει εμφανής τραυματισμός στο στήθος.[8]
Μπορούν να ταξινομηθούν ως "ανοιχτοί" ή "κλειστοί". Σε έναν ανοιχτό πνευμοθώρακα, υπάρχει πέρασμα από το εξωτερικό περιβάλλον στον υπεζωκοτικό χώρο μέσω του θωρακικού τοιχώματος. Όταν ο αέρας εισέρχεται στον υπεζωκοτικό χώρο μέσω αυτής της οδού, είναι γνωστός ως «πληγή στο στήθος που ρουφάει». Ένας κλειστός πνευμοθώρακας είναι όταν το θωρακικό τοίχωμα παραμένει ανέπαφο.[22]
Οι ιατρικές διαδικασίες, όπως η εισαγωγή κεντρικού φλεβικού καθετήρα σε μία από τις φλέβες του θώρακα ή η λήψη δειγμάτων βιοψίας από πνευμονικό ιστό, μπορεί να οδηγήσουν σε πνευμοθώρακα. Η χορήγηση αερισμού θετικής πίεσης, είτε μηχανικού αερισμού είτε μη επεμβατικού αερισμού, μπορεί να οδηγήσει σε βαρότραυμα (τραυματισμός που σχετίζεται με την πίεση) που οδηγεί σε πνευμοθώρακα.[13]
Οι δύτες που αναπνέουν από μια υποβρύχια συσκευή τροφοδοτούνται με αναπνευστικό αέριο σε πίεση περιβάλλοντος, με αποτέλεσμα οι πνεύμονες να περιέχουν αέριο σε υψηλότερη από την ατμοσφαιρική πίεση. Οι δύτες που αναπνέουν πεπιεσμένο αέρα (όπως σε κατάδυση) μπορεί να υποφέρουν από πνευμοθώρακα ως αποτέλεσμα βαροτραύματος από την άνοδο μόλις ενός μέτρου ενώ συγκρατούν την αναπνοή με τους πνεύμονές τους πλήρως διογκωμένους.[23] Ένα επιπλέον πρόβλημα σε αυτές τις περιπτώσεις είναι ότι εκείνοι με άλλα χαρακτηριστικά της ασθένειας αποσυμπίεσης τυπικά αντιμετωπίζονται σε θάλαμο κατάδυσης με υπερβαρική θεραπεία. Αυτό μπορεί να οδηγήσει σε έναν μικρό πνευμοθώρακα που διευρύνεται γρήγορα και προκαλεί χαρακτηριστικά έντασης.
Μηχανισμός
[Επεξεργασία | επεξεργασία κώδικα]
Η θωρακική κοιλότητα είναι ο χώρος μέσα στο θώρακα που περιέχει τους πνεύμονες, την καρδιά και πολλά μεγάλα αιμοφόρα αγγεία. Σε κάθε πλευρά της κοιλότητας, μια πλευρική μεμβράνη καλύπτει την επιφάνεια του πνεύμονα (σπλαχνικός υπεζωκότα) και επίσης επενδύει το εσωτερικό του θωρακικού τοιχώματος (τοιχωματικός υπεζωκότας). Κανονικά, τα δύο στρώματα διαχωρίζονται από μια μικρή ποσότητα λιπαντικού ορώδους υγρού. Οι πνεύμονες διογκώνονται πλήρως μέσα στην κοιλότητα επειδή η πίεση μέσα στους αεραγωγούς είναι υψηλότερη από την πίεση μέσα στον υπεζωκοτικό χώρο. Παρά τη χαμηλή πίεση στον υπεζωκοτικό χώρο, ο αέρας δεν εισέρχεται σε αυτόν, επειδή δεν υπάρχουν φυσικές συνδέσεις με μια δίοδο που περιέχει αέρα και η πίεση των αερίων στην κυκλοφορία του αίματος είναι πολύ χαμηλή για να εισέλθει στον υπεζωκοτικό χώρο.[13] Επομένως, ένας πνευμοθώρακας μπορεί να αναπτυχθεί μόνο εάν επιτρέπεται η είσοδος αέρα, μέσω βλάβης στο θωρακικό τοίχωμα ή βλάβης στον ίδιο τον πνεύμονα ή περιστασιακά επειδή μικροοργανισμοί στον υπεζωκοτικό χώρο παράγουν αέριο.
Βλάβες του θωρακικού τοιχώματος είναι συνήθως εμφανείς σε περιπτώσεις τραυματισμού του θωρακικού τοιχώματος, όπως τραύματα από μαχαίρια ή σφαίρες ("ανοιχτός πνευμοθώρακας"). Σε δευτερογενή αυθόρμητο πνευμοθώρακα, οι ευπάθειες στον πνευμονικό ιστό προκαλούνται από μια ποικιλία παθολογικών διεργασιών, ιδιαίτερα από ρήξη των φυσαλίδων (μεγάλες βλάβες που περιέχουν αέρα) σε περιπτώσεις σοβαρού εμφυσήματος. Περιοχές νέκρωσης (θάνατος ιστού) μπορεί να προκαλέσουν επεισόδια πνευμοθώρακα, αν και ο ακριβής μηχανισμός είναι ασαφής.[12] Ο πρωτοπαθής αυτόματος πνευμοθώρακας (ΠΑΠ) θεωρείται για πολλά χρόνια ότι προκαλείται από μικρές βλάβες με αέρα που βρίσκονται κάτω από την υπεζωκοτική επιφάνεια, οι οποίες υποτίθεται ότι ήταν πιο συχνές σε αυτούς που κλασικά διατρέχουν κίνδυνο πνευμοθώρακα (ψηλοί άντρες) λόγω μηχανικών παραγόντων. Στον ΠΑΠ, οι φυσαλίδες μπορούν να βρεθούν στο 77% των περιπτώσεων, σε σύγκριση με το 6% στον γενικό πληθυσμό χωρίς ιστορικό ΠΑΠ. Καθώς αυτά τα υγιή άτομα δεν αναπτύσσουν όλοι πνευμοθώρακα αργότερα, η υπόθεση μπορεί να μην επαρκεί για να εξηγήσει όλα τα επεισόδια. Επιπλέον, ο πνευμοθώρακας μπορεί να επαναληφθεί ακόμη και μετά από χειρουργική θεραπεία των φυσαλίδων.[13] Επομένως, έχει προταθεί ότι ο ΠΑΠ μπορεί επίσης να προκαλείται από περιοχές διακοπής (πορώδες) στο υπεζωκοτικό στρώμα, οι οποίες είναι επιρρεπείς σε ρήξη.[24] Το κάπνισμα μπορεί επιπλέον να οδηγήσει σε φλεγμονή και απόφραξη των μικρών αεραγωγών, οι οποίοι ευθύνονται για τον σημαντικά αυξημένο κίνδυνο ΠΑΠ στους καπνιστές.[14] Μόλις ο αέρας σταματήσει να εισέρχεται στην υπεζωκοτική κοιλότητα, απορροφάται σταδιακά.
Ο πνευμοθώρακας υπό τάση εμφανίζεται όταν το άνοιγμα που επιτρέπει στον αέρα να εισέλθει στον υπεζωκοτικό χώρο λειτουργεί ως μονόδρομη βαλβίδα, επιτρέποντας στον αέρα να εισέρχεται με κάθε αναπνοή, αλλά να μην μπορεί να διαφύγει. Το σώμα αντισταθμίζει αυξάνοντας τον αναπνευστικό ρυθμό και τον παλιρροιακό όγκο (μέγεθος κάθε αναπνοής), επιδεινώνοντας το πρόβλημα. Εκτός αν διορθωθεί, ακολουθεί υποξία (μειωμένα επίπεδα οξυγόνου) και αναπνευστική ανακοπή.[15]
Διάγνωση
[Επεξεργασία | επεξεργασία κώδικα]Τα συμπτώματα του πνευμοθώρακα μπορεί να είναι ασαφή, ειδικά σε άτομα με μικρό ΠΑΠ. Συνήθως απαιτείται επιβεβαίωση με ιατρική απεικόνιση.[14] Αντίθετα, ο πνευμοθώρακας υπό τάση είναι ιατρική κατάσταση έκτακτης ανάγκης και μπορεί να αντιμετωπιστεί πριν από την απεικόνιση - ειδικά εάν υπάρχει σοβαρή υποξία, πολύ χαμηλή αρτηριακή πίεση ή μειωμένο επίπεδο συνείδησης. Στον πνευμοθώρακα υπό τάση, μερικές φορές απαιτείται ακτινογραφία εάν υπάρχει αμφιβολία για την ανατομική θέση του πνευμοθώρακα.[15][17]
Ακτινογραφία θώρακος
[Επεξεργασία | επεξεργασία κώδικα]
Μια απλή ακτινογραφία θώρακα, ιδανικά με τις ακτίνες X να προβάλλονται από το πίσω μέρος (οπισθοπρόσθια ή "ΟΠ") και κατά τη μέγιστη εισπνοή (κρατώντας την αναπνοή), είναι η πιο κατάλληλη πρώτη διερεύνηση.[25] Δεν πιστεύεται ότι η τακτική λήψη εικόνων κατά τη λήξη θα αποφέρει οποιοδήποτε όφελος.[26] Ακόμα, μπορεί να είναι χρήσιμη στην ανίχνευση πνευμοθώρακα όταν η κλινική υποψία είναι υψηλή, αλλά μια εισπνευστική ακτινογραφία φαίνεται φυσιολογική.[27] Επίσης, εάν η ακτινογραφία δεν εμφανίζει πνευμοθώρακα, αλλά υπάρχει έντονη υποψία για μία, μπορεί να πραγματοποιηθούν πλευρικές ακτίνες Χ (με ακτίνες που προεξέχουν από την πλευρά), αλλά αυτό δεν είναι ρουτίνα.[14][18]
-
Εισπνευστική οπισθοπρόσθια ακτινογραφία, που δείχνει λεπτό πνευμοθώρακα στην αριστερή πλευρά που προκαλείται από την εισαγωγή θύρας
-
Πλάγια εισπνευστική ακτινογραφία ταυτόχρονα, δείχνοντας σαφέστερα τον πνευμοθώρακα οπίσθια σε αυτήν την περίπτωση
-
Προσθιοπίσθια ακτινογραφία Χ που λήφθηκε ταυτοχρόνως, δείχνοντας σαφέστερα τον πνευμοθώρακα σε αυτήν την περίπτωση
Δεν είναι ασυνήθιστο το μεσοθωράκιο (η δομή μεταξύ των πνευμόνων που περιέχει την καρδιά, τα μεγάλα αιμοφόρα αγγεία και τους μεγάλους αεραγωγούς) να απομακρυνθεί από τον προσβεβλημένο πνεύμονα λόγω των διαφορών πίεσης. Αυτό δεν ισοδυναμεί με πνευμοθώρακα τάσης, η οποία καθορίζεται κυρίως από τον αστερισμό συμπτωμάτων, υποξίας και σοκ.[13]
Το μέγεθος του πνευμοθώρακα (δηλαδή ο όγκος του αέρα στον υπεζωκοτικό χώρο) μπορεί να προσδιοριστεί με εύλογο βαθμό ακρίβειας μετρώντας την απόσταση μεταξύ του θωρακικού τοιχώματος και του πνεύμονα. Αυτό σχετίζεται με τη θεραπεία, καθώς οι μικρότεροι πνευμονοθώρακες μπορούν να αντιμετωπιστούν διαφορετικά. Ένα χείλος αέρα 2 cm σημαίνει ότι ο πνευμοθώρακας καταλαμβάνει περίπου το 50% του ημιθωράκιου.[14] Οι βρετανικές επαγγελματικές οδηγίες ανέφεραν παραδοσιακά ότι η μέτρηση πρέπει να πραγματοποιείται στο επίπεδο της πύλης (όπου τα αιμοφόρα αγγεία και οι αεραγωγοί εισέρχονται στον πνεύμονα) με τα 2 cm ως όριο, ενώ οι αμερικανικές οδηγίες αναφέρουν ότι η μέτρηση πρέπει να γίνει στην κορυφή (κορυφή) του πνεύμονα με τα 3 cm να διαφοροποιούν ένα «μικρό» και από ένα «μεγάλο» πνευμοθώρακα.[28] Η τελευταία μέθοδος μπορεί να υπερεκτιμήσει το μέγεθος ενός πνευμοθώρακα εάν βρίσκεται κυρίως στην κορυφή, κάτι που είναι συχνό φαινόμενο. Οι διάφορες μέθοδοι συσχετίζονται ελάχιστα, αλλά είναι οι καλύτεροι εύκολα διαθέσιμοι τρόποι εκτίμησης του μεγέθους του πνευμοθώρακα.[18] Η σάρωση από αξονικό τομογράφο μπορεί να παρέχει έναν πιο ακριβή προσδιορισμό του μεγέθους του πνευμοθώρακα, αλλά η χρήση του ως ρουτίνα για αυτό το λόγο δεν συνιστάται.
Δεν είναι όλοι οι πνευμονοθώρακες ομοιόμορφοι. Μερικοί σχηματίζουν μόνο μια τσέπη αέρα σε ένα συγκεκριμένο μέρος στο στήθος.[14] Μικρές ποσότητες υγρού μπορεί να παρατηρηθούν στην ακτινογραφία θώρακα (υδροπνευμοθώρακας), που μπορεί να είναι αίμα (αιμοπνευμοθώρακας).[13] Σε μερικές περιπτώσεις, η μόνη σημαντική ανωμαλία μπορεί να είναι το « σημάδι βαθιάς εισολκής », στο οποίο ο κανονικά μικρός χώρος μεταξύ του θωρακικού τοιχώματος και του διαφράγματος φαίνεται να διευρύνεται λόγω της ανώμαλης παρουσίας υγρού.[15]
Υπολογιστική τομογραφία
[Επεξεργασία | επεξεργασία κώδικα]
Η αξονική τομογραφία (CT) δεν είναι απαραίτητη για τη διάγνωση του πνευμοθώρακα, αλλά μπορεί να είναι χρήσιμη σε συγκεκριμένες περιπτώσεις. Σε ορισμένες ασθένειες των πνευμόνων, ειδικά στο εμφύσημα, είναι πιθανό οι ανώμαλες περιοχές των πνευμόνων, όπως οι bullae (μεγάλοι αερόσακοι σάκοι) να έχουν την ίδια εμφάνιση με έναν πνευμοθώρακα σε ακτινογραφία θώρακα και μπορεί να μην είναι ασφαλές να ξεκινήσει οποιαδήποτε θεραπεία πριν γίνεται η διάκριση και πριν καθοριστεί η ακριβής θέση και το μέγεθος του πνευμοθώρακα.[14] Σε τραύμα, όπου μπορεί να μην είναι δυνατή η εκτέλεση μιας όρθιας ακτινογραφίας, η ακτινογραφία του θώρακα μπορεί να χάσει έως και το ένα τρίτο των πνευμονοθώρακων, ενώ η CT παραμένει πολύ ευαίσθητη.[17]
Μια περαιτέρω χρήση της CT είναι στον εντοπισμό υποκείμενων πνευμονικών αλλοιώσεων. Στον υποτιθέμενο πρωτογενή πνευμοθώρακα, μπορεί να βοηθήσει στον εντοπισμό φυσαλίφων ή κυστικών βλαβών (εν αναμονή της θεραπείας) και στον δευτερογενή πνευμοθώρακα, μπορεί να βοηθήσει στον εντοπισμό των περισσότερων από τις αιτίες που αναφέρονται παραπάνω.[14][18]
Υπέρηχος
[Επεξεργασία | επεξεργασία κώδικα]Ο υπέρηχος χρησιμοποιείται συνήθως στην αξιολόγηση ατόμων που έχουν υποστεί σωματικό τραύμα, για παράδειγμα με το πρωτόκολλο FAST.[29] Ο υπέρηχος μπορεί να είναι πιο ευαίσθητος από την ακτινογραφία θώρακα στην αναγνώριση του πνευμοθώρακα μετά από αμβλύ τραύμα στο στήθος.[30] Ο υπέρηχος μπορεί επίσης να παρέχει ταχεία διάγνωση σε άλλες καταστάσεις έκτακτης ανάγκης και να επιτρέψει τον ποσοτικό προσδιορισμό του μεγέθους του πνευμοθώρακα. Μπορούν να χρησιμοποιηθούν διάφορα ειδικά χαρακτηριστικά της υπερηχογραφίας του θώρακα για την επιβεβαίωση ή τον αποκλεισμό της διάγνωσης.[31][32]
-
Ο υπέρηχος δείχνει πνευμοθώρακα
-
Ο υπέρηχος δείχνει ψευδές πνευμονικό σημείο και όχι πνευμοθώρακα
Θεραπεία
[Επεξεργασία | επεξεργασία κώδικα]Η θεραπεία του πνευμοθώρακα εξαρτάται από έναν αριθμό παραγόντων και μπορεί να ποικίλλει από το εξιτήριο με την έγκαιρη παρακολούθηση έως την άμεση αποσυμπίεση με βελόνα ή την εισαγωγή ενός θωρακικού σωλήνα. Η θεραπεία καθορίζεται από τη σοβαρότητα των συμπτωμάτων και των δεικτών οξείας ασθένειας, την παρουσία υποκείμενης πνευμονικής νόσου, το εκτιμώμενο μέγεθος του πνευμοθώρακα στην ακτινογραφία και - σε ορισμένες περιπτώσεις - από την προσωπική προτίμηση του εμπλεκόμενου ατόμου.[14]
Στον τραυματικό πνευμοθώρακα, συνήθως εισάγονται σωλήνες στο στήθος. Εάν απαιτείται μηχανικός αερισμός, ο κίνδυνος έντασης πνευμοθώρακα είναι πολύ αυξημένος και η εισαγωγή ενός θωρακικού σωλήνα είναι υποχρεωτική.[13][33] Οποιαδήποτε ανοιχτή πληγή στο στήθος πρέπει να καλύπτεται με αεροστεγή σφράγιση, καθώς ενέχει υψηλό κίνδυνο να οδηγήσει σε υπό τάση πνευμοθώρακα. Στην ιδανική περίπτωση, πρέπει να χρησιμοποιηθεί ένα ντύσιμο γνωστό ως σφράγισμα Άσερμαν, μια ειδικά σχεδιασμένη συσκευή που προσκολλάται στο θωρακικό τοίχωμα και, μέσω ενός μηχανισμού τύπου βαλβίδας, επιτρέπει στον αέρα να διαφύγει αλλά να μην εισέλθει στο στήθος.[34]
Ο υπό τάση πνευμοθώρακας συνήθως αντιμετωπίζεται με επείγουσα αποσυμπίεση με βελόνα. Αυτό μπορεί να απαιτείται πριν από τη μεταφορά στο νοσοκομείο και μπορεί να εκτελεστεί από ιατρικό τεχνικό έκτακτης ανάγκης ή άλλο εκπαιδευμένο επαγγελματία.[15][34] Η βελόνα ή ο σωληνίσκος αφήνονται στη θέση τους έως ότου μπορεί να εισαχθεί ένας θωρακικός σωλήνας. Εάν ο υπό τάση πνευμοθώρακας οδηγεί σε καρδιακή ανακοπή, η αποσυμπίεση με βελόνα πραγματοποιείται ως μέρος της ανάνηψης καθώς μπορεί να αποκαταστήσει την καρδιακή έξοδο.[35]
Συντηρητική
[Επεξεργασία | επεξεργασία κώδικα]Οι μικροί αυτόματοι πνευμοθώρακες δεν απαιτούν πάντα θεραπεία, καθώς είναι απίθανο να προχωρήσουν σε αναπνευστική ανεπάρκεια ή σε πνευμοθώρακα υπό τάση, και γενικά να υποχωρήσουν αυτόματα. Αυτή η προσέγγιση είναι καταλληλότερη εάν το εκτιμώμενο μέγεθος του πνευμοθώρακα είναι μικρό (ορίζεται ως <50% του όγκου του ημιθωράκιου), δεν υπάρχει δύσπνοια και δεν υπάρχει υποκείμενη πνευμονοπάθεια.[18][28] Μπορεί να είναι κατάλληλη η συντηρητική αντιμετώπιση ενός μεγαλύτερου ΠΑΠ εάν τα συμπτώματα είναι περιορισμένα.[14] Συχνά δεν απαιτείται εισαγωγή στο νοσοκομείο, εφόσον δίνονται σαφείς οδηγίες για την επιστροφή στο νοσοκομείο εάν υπάρχουν επιδεινούμενα συμπτώματα. Περαιτέρω διερεύνηση μπορεί να πραγματοποιηθεί ως εξωτερικός ασθενής, οπότε επαναλαμβάνονται οι ακτινογραφίες για να επιβεβαιωθεί η βελτίωση, και παρέχονται συμβουλές σχετικά με την πρόληψη της υποτροπής. Ο εκτιμώμενος ρυθμός απορρόφησης κυμαίνεται μεταξύ 1,25% και 2,2% του όγκου της κοιλότητας ανά ημέρα. Αυτό θα σήμαινε ότι ακόμη και ένας πλήρης πνευμοθώρακας θα υποχωρούσε αυθόρμητα σε μια περίοδο περίπου 6 εβδομάδων. Ωστόσο, δεν υπάρχουν στοιχεία υψηλής ποιότητας που να συγκρίνουν τη συντηρητική με τη μη συντηρητική διαχείριση.[36]
Οι δευτερογενείς πνευμονοθώρακες αντιμετωπίζονται συντηρητικά μόνο εάν το μέγεθος είναι πολύ μικρό (1 cm ή λιγότερο χείλος αέρα) και υπάρχουν περιορισμένα συμπτώματα. Συνιστάται η εισαγωγή στο νοσοκομείο. Το οξυγόνο που δίνεται με υψηλό ρυθμό ροής μπορεί να επιταχύνει την απορρόφηση όσο και τέσσερις φορές.[14][37]
Αναρρόφηση
[Επεξεργασία | επεξεργασία κώδικα]Σε ένα μεγάλο ΠΑΠ (> 50%) ή σε ένα ΠΑΠ που σχετίζεται με δύσπνοια, ορισμένες οδηγίες προτείνουν ότι η μείωση του μεγέθους με αναρρόφηση είναι εξίσου αποτελεσματική με την εισαγωγή ενός θωρακικού σωλήνα. Αυτό περιλαμβάνει τη χορήγηση τοπικού αναισθητικού και την εισαγωγή μιας βελόνας συνδεδεμένης με μια τριών εξόδων βρύση. Έως 2,5 λίτρα αέρα αφαιρούνται (σε ενήλικες). Εάν υπήρξε σημαντική μείωση του μεγέθους του πνευμοθώρακα στις επόμενες ακτινογραφίες, το υπόλοιπο της θεραπείας μπορεί να είναι συντηρητικό. Αυτή η προσέγγιση έχει αποδειχθεί αποτελεσματική σε πάνω από το 50% των περιπτώσεων.[12][14][18] Σε σύγκριση με την αποστράγγιση με σωλήνα, η αναρρόφηση πρώτης γραμμής στο ΠΑΠ μειώνει τον αριθμό των ατόμων που χρειάζονται εισαγωγή στο νοσοκομείο, χωρίς να αυξάνεται ο κίνδυνος επιπλοκών.[38]
Η αναρρόφηση μπορεί επίσης να εξεταστεί σε δευτερογενή πνευμοθώρακα μέτριου μεγέθους (χείλος αέρα 1-2 cm) χωρίς δύσπνοια, με τη διαφορά ότι απαιτείται συνεχής παρακολούθηση στο νοσοκομείο ακόμη και μετά από μια επιτυχημένη διαδικασία.[14] Οι αμερικανικές επαγγελματικές οδηγίες αναφέρουν ότι όλοι οι μεγάλοι πνευμονοθώρακες - ακόμη και αυτοί που οφείλονται σε ΠΑΠ - πρέπει να αντιμετωπίζονται με θωρακικό σωλήνα.[28] Οι ιατρογενείς τραυματικοί πνευμονοθάλαμοι μέτριου μεγέθους (λόγω ιατρικών διαδικασιών) μπορούν αρχικά να αντιμετωπιστούν με αναρρόφηση.[13]
Θωρακοσωλήνας
[Επεξεργασία | επεξεργασία κώδικα]
Ένας θωρακικός σωλήνας (ή μεσοπλεύρια αποστράγγιση) είναι η πιο οριστική αρχική θεραπεία ενός πνευμοθώρακα. Αυτοί συνήθως εισάγονται σε μια περιοχή κάτω από την μασχάλη που ονομάζεται " ασφαλές τρίγωνο ", όπου μπορεί να αποφευχθεί η ζημιά στα εσωτερικά όργανα. Αυτό οριοθετείται από μια οριζόντια γραμμή στο επίπεδο της θηλής και από δύο μύες του θωρακικού τοιχώματος (πλατύς ραχιαίος και μείζων θωρακικός). Εφαρμόζεται τοπικό αναισθητικό. Μπορούν να χρησιμοποιηθούν δύο τύποι σωλήνων. Στον αυτόματο πνευμοθώρακα, μικρού διαμετρήματος σωλήνες (μικρότερες από 14 F, 4.7 mm) μπορούν να εισαχθούν με την τεχνική Seldinger και οι μεγαλύτεροι σωλήνες δεν έχουν πλεονέκτημα.[14][39] Στον τραυματικό πνευμοθώρακα, χρησιμοποιούνται μεγαλύτεροι σωλήνες (28 F, 9.3 mm).[34] Όταν οι θωρακικοί σωλήνες τοποθετούνται λόγω είτε αμβλέος είτε διεισδυτικού τραύματος, τα αντιβιοτικά μειώνουν τον κίνδυνο μολυσματικών επιπλοκών.[40]
Απαιτούνται θωρακοσωλήνες στο ΠΑΠ που δεν έχουν ανταποκριθεί στην αναρρόφηση της βελόνας, σε μεγάλους ΔΑΠ (> 50%) και σε περιπτώσεις πνευμοθώρακα υπό τάση. Συνδέονται σε ένα μονόδρομο σύστημα βαλβίδας που επιτρέπει στον αέρα να διαφύγει, αλλά να μην εισέλθει ξανά στο στήθος. Αυτό μπορεί να περιλαμβάνει ένα μπουκάλι με νερό που λειτουργεί σαν σφραγίδα νερού ή βαλβίδα Heimlich. Συνήθως δεν συνδέονται με κύκλωμα αρνητικής πίεσης, καθώς αυτό θα οδηγήσει σε γρήγορη εκ νέου επέκταση του πνεύμονα και σε κίνδυνο πνευμονικού οιδήματος ("πνευμονικό οίδημα εξ επανεπεκτάσεως"). Ο σωλήνας παραμένει στη θέση του έως ότου κανένας αέρας δεν φαίνεται να διαφεύγει από αυτόν για ένα χρονικό διάστημα και οι ακτίνες Χ επιβεβαιώνουν την εκ νέου επέκταση του πνεύμονα.[14][18][28]
Εάν μετά από 2–4 μέρες υπάρχουν ακόμη στοιχεία διαρροής αέρα, διάφορες επιλογές είναι διαθέσιμες. Αναρρόφηση αρνητικής πίεσης (σε χαμηλές πιέσεις –10 έως –20 cmH<sub id="mwArI">2</sub>O) σε υψηλό ρυθμό ροής μπορεί να επιχειρηθεί, ιδιαίτερα στo ΠΑΠ. Πιστεύεται ότι αυτό μπορεί να επιταχύνει την επούλωση της διαρροής. Σε αντίθετη περίπτωση, μπορεί να απαιτείται χειρουργική επέμβαση, ειδικά στο ΔΑΠ.[14]
Οι θωρακικοί σωλήνες χρησιμοποιούνται πρώτης γραμμής όταν ο πνευμοθώρακας εμφανίζεται σε άτομα με AIDS, συνήθως λόγω υποκείμενης πνευμονίας από πνευμονιοκύστη (PCP), καθώς αυτή η κατάσταση σχετίζεται με παρατεταμένη διαρροή αέρα. Ο αμφοτερόπλευρος πνευμοθώρακας (πνευμοθώρακας και στις δύο πλευρές) είναι σχετικά συχνός σε άτομα με πνευμονία από πνευμονοκύστη και συχνά απαιτείται χειρουργική επέμβαση.[14]
Είναι δυνατόν για ένα άτομο με θωρακικό σωλήνα να αντιμετωπιστεί σε περιπατητική περίθαλψη χρησιμοποιώντας βαλβίδα Heimlich, αν και η έρευνα για την απόδειξη της ισοδυναμίας με τη νοσηλεία ήταν περιορισμένης ποιότητας.[41]
Πλευροδεσία και χειρουργική επέμβαση
[Επεξεργασία | επεξεργασία κώδικα]Η πλευροδεσία είναι μια διαδικασία που εξαλείφει μόνιμα τον υπεζωκοτικό χώρο και συνδέει τον πνεύμονα με το θωρακικό τοίχωμα. Δεν έχει διεξαχθεί μακροχρόνια μελέτη (20 ετών και άνω) σχετικά με τις συνέπειές της. Τα καλά αποτελέσματα βραχυπρόθεσμα επιτυγχάνονται με θωρακοτομή (χειρουργικό άνοιγμα του θώρακα) με αναγνώριση οποιασδήποτε πηγής διαρροής αέρα και συρραφής των φυσαλίδων ακολουθούμενη από πλευροεκτομή (απογύμνωση της υπεζωκοτικής επένδυσης) του εξωτερικού υπεζωκοτικού στρώματος και εκτριβή του υπεζωκότος (απόξεση του υπεζωκότα) του εσωτερικού στρώματος. Κατά τη διάρκεια της διαδικασίας επούλωσης, ο πνεύμονας προσκολλάται στο θωρακικό τοίχωμα, εξαλείφοντας ουσιαστικά τον υπεζωκοτικό χώρο. Τα ποσοστά υποτροπής είναι περίπου 1%.[12][14] Ο πόνος μετά τη θωρακοτομή είναι σχετικά συχνός.
Μια λιγότερο επεμβατική προσέγγιση είναι η θωρακοσκόπηση, συνήθως με τη μορφή μιας διαδικασίας που ονομάζεται θωρακοσκοπική χειρουργική υποβοηθούμενη από βίντεο. Τα αποτελέσματα από την εκτριβή είναι ελαφρώς χειρότερα από αυτά που επιτυγχάνονται με τη χρήση θωρακοτομίας βραχυπρόθεσμα, αλλά παράγουν μικρότερες ουλές στο δέρμα.[12][14] Σε σύγκριση με την ανοιχτή θωρακοτομή, προσφέρει μικρότερη παραμονή στο νοσοκομείο, λιγότερη ανάγκη για μετεγχειρητικό έλεγχο πόνου και μειωμένο κίνδυνο πνευμονικών προβλημάτων μετά τη χειρουργική επέμβαση. Μπορεί επίσης να χρησιμοποιηθεί για την επίτευξη χημικής πλευροδεσίας. Αυτό συνεπάγεται εμφύσηση τάλκης, η οποία ενεργοποιεί μια φλεγμονώδη αντίδραση που προκαλεί την προσκόλληση του πνεύμονα στο τοίχωμα του θώρακα.
Εάν υπάρχει ήδη θωρακικός σωλήνας, διάφοροι παράγοντες μπορούν να ενσταλαχθούν μέσω του σωλήνα για να επιτευχθεί χημική πλευροδεσία, όπως τάλκη, τετρακυκλίνη, μινοκυκλίνη ή δοξυκυκλίνη. Τα αποτελέσματα της χημικής πλευροδεσίας τείνουν να είναι χειρότερα από ό, τι όταν χρησιμοποιούν χειρουργικές προσεγγίσεις,[12][14] αλλά η πλευροδέση με ταλκ έχει βρεθεί ότι έχει λίγες αρνητικές μακροπρόθεσμες συνέπειες στους νεότερους ανθρώπους.
Μετέπειτα φροντίδα
[Επεξεργασία | επεξεργασία κώδικα]Εάν ο πνευμοθώρακας εμφανιστεί σε καπνιστή, αυτή θεωρείται μια ευκαιρία να τονιστεί ο έντονα αυξημένος κίνδυνος υποτροπής σε εκείνους που συνεχίζουν να καπνίζουν, και τα πολλά οφέλη της διακοπής του καπνίσματος.[14] Μπορεί να είναι σκόπιμο κάποιος να παραμείνει εκτός εργασίας για έως και μία εβδομάδα μετά από αυτόματο πνευμοθώρακα. Εάν το άτομο συνήθως εκτελεί βαριά χειρωνακτική εργασία, ενδέχεται να απαιτούνται αρκετές εβδομάδες. Όσοι έχουν υποβληθεί σε πλευροδεσία μπορεί να χρειαστούν δύο έως τρεις εβδομάδες για να ανακάμψουν.[42]
Τα αεροπορικά ταξίδια αποθαρρύνονται για έως και επτά ημέρες μετά την πλήρη θεραπεία του πνευμοθώρακα, εάν δεν εμφανιστεί υποτροπή.[14] Η υποβρύχια κατάδυση θεωρείται ανασφαλής μετά από ένα επεισόδιο πνευμοθώρακα εκτός εάν έχει πραγματοποιηθεί προληπτική διαδικασία. Οι επαγγελματικές οδηγίες υποδηλώνουν ότι η πλευροτεκτομή γίνεται και στους δύο πνεύμονες και ότι ο έλεγχος της πνευμονικής λειτουργίας και η αξονική τομογραφία ομαλοποιούνται πριν συνεχιστεί η κατάδυση.[28] Οι πιλότοι αεροσκαφών μπορεί επίσης να απαιτήσουν αξιολόγηση για χειρουργική επέμβαση.
Πρόληψη
[Επεξεργασία | επεξεργασία κώδικα]Μια προληπτική διαδικασία (θωρακοτομή ή θωρακοσκόπηση με πλευροδεσία) μπορεί να συνιστάται μετά από επεισόδιο πνευμοθώρακα, με σκοπό την πρόληψη της υποτροπής. Τα στοιχεία για την πιο αποτελεσματική θεραπεία εξακολουθούν να έρχονται σε σύγκρουση σε ορισμένες περιοχές και υπάρχουν διαφορές μεταξύ των διαθέσιμων θεραπειών στην Ευρώπη και τις ΗΠΑ.[12] Δεν απαιτούν όλα τα επεισόδια πνευμοθώρακα τέτοιες παρεμβάσεις. Η απόφαση εξαρτάται σε μεγάλο βαθμό από την εκτίμηση του κινδύνου επανάληψης. Αυτές οι διαδικασίες συχνά συνιστώνται μετά την εμφάνιση ενός δεύτερου πνευμοθώρακα.[43] Μπορεί να χρειαστεί να εξεταστεί η χειρουργική επέμβαση εάν κάποιος έχει βιώσει πνευμοθώρακα και στις δύο πλευρές, διαδοχικά επεισόδια που αφορούν και τις δύο πλευρές ή εάν ένα επεισόδιο συσχετίστηκε με εγκυμοσύνη.[14]
Επιδημιολογία
[Επεξεργασία | επεξεργασία κώδικα]Ο ετήσιος ρυθμός επίπτωσης προσαρμοσμένος στην ηλικία (AAIR) του ΠΑΠ πιστεύεται ότι είναι τρεις έως έξι φορές υψηλότερο στους άνδρες και στις γυναίκες. Ο Φίσμαν[44][45] αναφέρει AAIR 7,4 και 1,2 περιπτώσεων ανά 100.000 άτομα-έτη σε άνδρες και γυναίκες, αντίστοιχα. Σημαντικά πάνω από το μέσο ύψος σχετίζεται επίσης με αυξημένο κίνδυνο ΠΑΠ - σε άτομα με ύψος τουλάχιστον 1,93 μέτρα, το AAIR είναι περίπου 200 περιπτώσεις ανά 100.000 άτομα-έτη. Η λεπτή φιγούρα φαίνεται επίσης να αυξάνει τον κίνδυνο ΠΑΠ.
Ο κίνδυνος εμφάνισης πρώτου αυτόματου πνευμοθώρακα αυξάνεται σε άνδρες και γυναίκες καπνιστές περίπου 22 και 9 φορές, αντίστοιχα, σε σύγκριση με τους αντίστοιχους μη καπνιστές του ίδιου φύλου.[46] Άτομα που καπνίζουν περισσότερο διατρέχουν μεγαλύτερο κίνδυνο, με «μεγαλύτερη από την γραμμική» επίδραση. Οι άνδρες που καπνίζουν 10 τσιγάρα την ημέρα έχουν περίπου 20 φορές αυξημένο κίνδυνο σε σύγκριση με τους αντίστοιχους μη καπνιστές, ενώ οι καπνιστές που καταναλώνουν 20 τσιγάρα την ημέρα παρουσιάζουν εκτιμώμενη αύξηση του κινδύνου κατά 100 φορές.[44]
Στο δευτερογενή αυτόματο πνευμοθώρακα, ο εκτιμώμενος ετήσιος AAIR είναι 6,3 και 2,0 περιπτώσεις ανά 100.000 άτομα-έτη για άνδρες και γυναίκες,[20][47] αντίστοιχα, με τον κίνδυνο υποτροπής ανάλογα με την παρουσία και τη σοβαρότητα οποιασδήποτε υποκείμενης πνευμονικής νόσου. Μόλις παρουσιαστεί δεύτερο επεισόδιο, υπάρχει μεγάλη πιθανότητα επακόλουθων περαιτέρω επεισοδίων.[12] Η επίπτωση στα παιδιά δεν έχει μελετηθεί καλά,[18] αλλά εκτιμάται ότι κυμαίνεται μεταξύ 5 και 10 περιπτώσεων ανά 100.000 άτομα-έτη.[48]
Ο θάνατος από πνευμοθώρακα είναι πολύ ασυνήθιστος (εκτός από πνευμοθώρακα υπό τάση). Βρετανικές στατιστικές δείχνουν ετήσιο ποσοστό θνησιμότητας 1,26 και 0,62 θανάτων ανά εκατομμύριο άτομα-έτη σε άνδρες και γυναίκες, αντίστοιχα.[14] Σημαντικά αυξημένος κίνδυνος θανάτου παρατηρείται σε ηλικιωμένα θύματα και σε άτομα με δευτερογενή πνευμοθώρακα.[12]
Ιστορία
[Επεξεργασία | επεξεργασία κώδικα]Μια πρώιμη περιγραφή του τραυματικού πνευμοθώρακα που οφείλεται σε κατάγματα των πλευρών εμφανίζεται στην αυτοκρατορική χειρουργική από τον Τούρκο χειρουργό Σεραφεντίν Σαμπουντσούογλου (1385–1468), ο οποίος προτείνει επίσης μια μέθοδο απλής αναρρόφησης.[49]
Ο πνευμοθώρακας περιγράφηκε το 1803 από τον Ζαν Μαρκ Γκασπάρ Ιτάρ, έναν μαθητή του Ρενέ Λενέκ, ο οποίος παρείχε εκτενή περιγραφή της κλινικής εικόνας το 1819.[50] Ενώ οι Ιτάρ και Λενέκ αναγνώρισαν ότι ορισμένες περιπτώσεις δεν οφείλονταν στη φυματίωση (τότε η πιο κοινή αιτία), η έννοια του αυτόματου πνευμοθώρακα απουσία φυματίωσης (πρωτοπαθής πνευμοθώρακας) επαναφέρθηκε από τον Δανό γιατρό Χανς Κγιέργκααρντ το 1932.[14][24][51] Το 1941, οι χειρουργοί Τάισον και Κράνταλ εισήγαγαν τη υπεζωκοτική εκτριβή για τη θεραπεία του πνευμοθώρακα.[52]
Πριν από την έλευση των αντιφυματικών φαρμάκων, οι πνευμοθώρακες προκαλούνταν σκόπιμα από τους παρόχους υγειονομικής περίθαλψης σε άτομα με φυματίωση σε μια προσπάθεια να καταρρεύσει ένας λοβός, ή ολόκληρος ο πνεύμονας, γύρω από μια σπηλαιώδη βλάβη. Αυτό ήταν γνωστό ως "ανάπαυση του πνεύμονα". Εισήχθη από τον Ιταλό χειρουργό Κάρλο Φορλανίνι το 1888 και δημοσιεύθηκε από τον Αμερικανό χειρουργό Τζον Μπέντζαμιν Μέρφι στις αρχές του 20ου αιώνα (αφού ανακάλυψε ανεξάρτητα την ίδια διαδικασία). Ο Μέρφι χρησιμοποίησε την (τότε) νέα τεχνολογία ακτίνων Χ που ανακάλυψε πρόσφατα για να δημιουργήσει πνευμοθώρακες σωστού μεγέθους.[53]
Άλλα ζώα
[Επεξεργασία | επεξεργασία κώδικα]Τα ζώα εκτός του ανθρώπου μπορεί να παρουσιάσουν τόσο αυτόματο όσο και τραυματικό πνευμοθώρακα. Ο αυτόματος πνευμοθώρακας, όπως στον άνθρωπο, ταξινομείται ως πρωτογενής ή δευτερογενής, ενώ ο τραυματικός πνευμοθώρακας χωρίζεται σε ανοιχτό και κλειστό (με ή χωρίς βλάβη στο στήθος).[54] Η διάγνωση μπορεί να είναι τεθεί από τον κτηνίατρο επειδή το ζώο παρουσιάζει δυσκολία στην αναπνοή ή έχει ρηχή αναπνοή. Οι πνευμοθώρακες μπορεί να προκύψουν από βλάβες στους πνεύμονες ή από τραύμα στο θωρακικό τοίχωμα.[55] Στα άλογα, ο τραυματικός πνευμοθώρακας μπορεί να περιλαμβάνει και τα δύο ημιθωράκια, καθώς το μεσοθωράκιο είναι ελλιπές και υπάρχει άμεση σύνδεση μεταξύ των δύο μισών του θώρακα.[56] Ο πνευμοθώρακας υπό τάση - η υποψία παρουσίας του οποίου μπορεί να τεθεί λόγω της ταχείας επιδείνωσης της καρδιακής λειτουργίας, των απουσιών πνευμονικών ήχων σε όλο το θώρακα και του στήθους σε σχήμα βαρελιού - αντιμετωπίζεται με μια τομή στο στήθος του ζώου για την ανακούφιση της πίεσης, ακολουθούμενη από εισαγωγή θωρακικού σωλήνα.[57] Για αυτόματο πνευμοθώρακα η χρήση αξονικής τομογραφίας για τη διάγνωση έχει περιγραφεί για σκύλους[58] και χοίρους.[59]
Παραπομπές
[Επεξεργασία | επεξεργασία κώδικα]- ↑ 1,0 1,1 1,2 1,3 1,4 Bintcliffe, Oliver; Maskell, Nick (8 May 2014). «Spontaneous pneumothorax». BMJ (Clinical Research Ed.) 348: g2928. doi:. PMID 24812003. http://www.bmj.com/cgi/content/short/348/may14_1/g3302.
- ↑ 2,0 2,1 «What Are the Signs and Symptoms of Pleurisy and Other Pleural Disorders». www.nhlbi.nih.gov. 21 Σεπτεμβρίου 2011. Αρχειοθετήθηκε από το πρωτότυπο στις 8 Οκτωβρίου 2016. Ανακτήθηκε στις 31 Οκτωβρίου 2016.
- ↑ Morjaria, Jaymin B.; Lakshminarayana, Umesh B.; Liu-Shiu-Cheong, P.; Kastelik, Jack A. (November 2014). «Pneumothorax: a tale of pain or spontaneity». Therapeutic Advances in Chronic Disease 5 (6): 269–73. doi:. PMID 25364493.
- ↑ Orenstein, David M. (2004). Cystic Fibrosis: A Guide for Patient and Family (στα Αγγλικά). Lippincott Williams & Wilkins. σελ. 62. ISBN 9780781741521.
- ↑ Weinberger, S· Cockrill, B (2019). Principles of Pulmonary Medicine (7th έκδοση). Elsevier. σελίδες 215–216. ISBN 9780323523714.
- ↑ «What Causes Pleurisy and Other Pleural Disorders?». NHLBI. 21 Σεπτεμβρίου 2011. Αρχειοθετήθηκε από το πρωτότυπο στις 8 Οκτωβρίου 2016. Ανακτήθηκε στις 31 Οκτωβρίου 2016.
- ↑ Slade, Mark (December 2014). «Management of pneumothorax and prolonged air leak». Seminars in Respiratory and Critical Care Medicine 35 (6): 706–14. doi:. PMID 25463161.
- ↑ 8,0 8,1 Wolf, Stephen J.; Bebarta, Vikhyat S.; Bonnett, Carl J.; Pons, Peter T.; Cantrill, Stephen V. (August 2009). «Blast injuries». The Lancet 374 (9687): 405–15. doi:. PMID 19631372.
- ↑ Yarmus, Lonny; Feller-Kopman, David (April 2012). «Pneumothorax in the critically ill patient». Chest 141 (4): 1098–105. doi:. PMID 22474153. https://semanticscholar.org/paper/ef686fd9f506ff94e48a7264e99d08366ecf9fa9.
- ↑ 10,0 10,1 Chen, Lin; Zhang, Zhongheng (August 2015). «Bedside ultrasonography for diagnosis of pneumothorax». Quantitative Imaging in Medicine and Surgery 5 (4): 618–23. doi:. PMID 26435925.
- ↑ Peters, Jessica Radin· (MD.), Daniel Egan (2006). Blueprints Emergency Medicine (στα Αγγλικά). Lippincott Williams & Wilkins. σελ. 44. ISBN 9781405104616.
- ↑ 12,00 12,01 12,02 12,03 12,04 12,05 12,06 12,07 12,08 12,09 12,10 12,11 Tschopp, Jean-Marie; Rami-Porta, Ramon; Noppen, Marc; Astoul, Philippe (September 2006). «Management of spontaneous pneumothorax: state of the art». European Respiratory Journal 28 (3): 637–50. doi:. PMID 16946095.
- ↑ 13,00 13,01 13,02 13,03 13,04 13,05 13,06 13,07 13,08 13,09 13,10 13,11 13,12 Noppen, M.; De Keukeleire, T. (2008). «Pneumothorax». Respiration 76 (2): 121–27. doi:. PMID 18708734.
- ↑ 14,00 14,01 14,02 14,03 14,04 14,05 14,06 14,07 14,08 14,09 14,10 14,11 14,12 14,13 14,14 14,15 14,16 14,17 14,18 14,19 14,20 14,21 14,22 14,23 14,24 14,25 14,26 14,27 MacDuff, Andrew; Arnold, Anthony; Harvey, John (December 2010). «Management of spontaneous pneumothorax: British Thoracic Society pleural disease guideline 2010». Thorax 65 (8): ii18–ii31. doi:. PMID 20696690.
- ↑ 15,0 15,1 15,2 15,3 15,4 15,5 15,6 Leigh-Smith, S.; Harris, T. (January 2005). «Tension pneumothorax – time for a re-think?». Emergency Medicine Journal 22 (1): 8–16. doi:. PMID 15611534.
- ↑ de Menezes Lyra, Roberto (May–June 2016). «Etiology of primary spontaneous pneumothorax». Jornal Brasileiro de Pneumologia 42 (3): 222–26. doi:. PMID 27383937.
- ↑ 17,0 17,1 17,2 17,3 17,4 Marx J (2010). Rosen's emergency medicine: concepts and clinical practice (7th έκδοση). Philadelphia, PA: Mosby/Elsevier. σελίδες 393–96. ISBN 978-0-323-05472-0.
- ↑ 18,0 18,1 18,2 18,3 18,4 18,5 18,6 18,7 18,8 Robinson, Paul D.; Cooper, Peter; Ranganathan, Sarath C. (September 2009). «Evidence-based management of paediatric primary spontaneous pneumothorax». Paediatric Respiratory Reviews 10 (3): 110–17. doi:. PMID 19651381.
- ↑ Chiu, Hsienchang Thomas; Garcia, Christine Kim (July 2006). «Familial spontaneous pneumothorax». Current Opinion in Pulmonary Medicine 12 (4): 268–72. doi:. PMID 16825879.
- ↑ 20,0 20,1 Fishman's Pulmonary Diseases and Disorders (4th έκδοση). McGraw-Hill. 2008. σελ. 1520. ISBN 978-0-07-145739-2.
- ↑ Light RW (2007). Pleural diseases (5th έκδοση). Lippincott Williams & Wilkins. σελ. 307. ISBN 978-0-7817-6957-0.
- ↑ «Treating Sucking Chest Wounds and Other Traumatic Chest Injuries». www.jems.com. Journal of Emergency Medical Services. 19 Ιουλίου 2013. Αρχειοθετήθηκε από το πρωτότυπο στις 8 Απριλίου 2015. Ανακτήθηκε στις 28 Σεπτεμβρίου 2017.
- ↑ Neuman TS (2003). «Arterial gas embolism and pulmonary barotrauma». Bennett and Elliott's physiology and medicine of diving (5th Rev έκδοση). United States: Saunders. σελίδες 558–61. ISBN 978-0-7020-2571-6.
- ↑ 24,0 24,1 «Primary spontaneous pneumothorax: a diffuse disease of the pleura». Respiration 83 (3): 185–89. 2012. doi:. PMID 22343477.
- ↑ Seow, A; Kazerooni, E A; Pernicano, P G; Neary, M (1996). «Comparison of upright inspiratory and expiratory chest radiographs for detecting pneumothoraces.». American Journal of Roentgenology 166 (2): 313–16. doi:. ISSN 0361-803X. PMID 8553937. https://archive.org/details/sim_ajr-american-journal-of-roentgenology_1996-02_166_2/page/313.
- ↑ MacDuff, A.; Arnold, A.; Harvey, J. (2010). «Management of spontaneous pneumothorax: British Thoracic Society pleural disease guideline 2010». Thorax 65 (Suppl 2): ii18–ii31. doi:. ISSN 0040-6376. PMID 20696690.
- ↑ O'Connor, A R; Morgan, W E (2005). «Radiological review of pneumothorax». BMJ 330 (7506): 1493–97. doi:. ISSN 0959-8138. PMID 15976424.
- ↑ 28,0 28,1 28,2 28,3 28,4 «Management of spontaneous pneumothorax: an American College of Chest Physicians Delphi consensus statement». Chest 119 (2): 590–602. February 2001. doi:. PMID 11171742. https://journal.chestnet.org/article/S0012-3692(15)38241-6/fulltext.
- ↑ «Focused Assessment with Sonography for Trauma (FAST): results from an international consensus conference». Journal of Trauma 46 (3): 466–72. 1999. doi:. PMID 10088853. https://semanticscholar.org/paper/17f6edd285542c63768a1ff8a1559f1160ec1756.
- ↑ «Sensitivity of bedside ultrasound and supine anteroposterior chest radiographs for the identification of pneumothorax after blunt trauma». Academic Emergency Medicine 17 (1): 11–17. January 2010. doi:. PMID 20078434. https://semanticscholar.org/paper/9cc0f2fdd5372033d02714252374c88959fb4383.
- ↑ Volpicelli G (February 2011). «Sonographic diagnosis of pneumothorax». Intensive Care Medicine 37 (2): 224–32. doi:. PMID 21103861.
- ↑ Staub, LJ; Biscaro, RRM; Kaszubowski, E; Maurici, R (8 February 2018). «Chest ultrasonography for the emergency diagnosis of traumatic pneumothorax and haemothorax: A systematic review and meta-analysis». Injury 49 (3): 457–466. doi:. PMID 29433802.
- ↑ «Chest injuries – what is new?». Current Opinion in Critical Care 13 (6): 674–79. December 2007. doi:. PMID 17975389.
- ↑ 34,0 34,1 34,2 «The prehospital management of chest injuries: a consensus statement». Emergency Medicine Journal 24 (3): 220–24. March 2007. doi:. PMID 17351237.
- ↑ «Part 8: adult advanced cardiovascular life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care». Circulation 122 (18 Suppl 3): S729–67. November 2010. doi:. PMID 20956224.
- ↑ Ashby, M; Haug, G; Mulcahy, P; Ogden, KJ; Jensen, O; Walters, JA (18 December 2014). «Conservative versus interventional management for primary spontaneous pneumothorax in adults». The Cochrane Database of Systematic Reviews 12 (12): CD010565. doi:. PMID 25519778.
- ↑ Light RW (2007). Pleural diseases (5th έκδοση). Lippincott Williams & Wilkins. σελ. 310. ISBN 978-0-7817-6957-0.
- ↑ Carson-Chahhoud, KV; Wakai, A; van Agteren, JE; Smith, BJ; McCabe, G; Brinn, MP; O'Sullivan, R (7 September 2017). «Simple aspiration versus intercostal tube drainage for primary spontaneous pneumothorax in adults». The Cochrane Database of Systematic Reviews 9: CD004479. doi:. PMID 28881006.
- ↑ Chang, SH; Kang, YN; Chiu, HY; Chiu, YH (May 2018). «A Systematic Review and Meta-Analysis Comparing Pigtail Catheter and Chest Tube as the Initial Treatment for Pneumothorax.». Chest 153 (5): 1201–1212. doi:. PMID 29452099.
- ↑ Ayoub, F; Quirke, M; Frith, D (2019). «Use of prophylactic antibiotic in preventing complications for blunt and penetrating chest trauma requiring chest drain insertion: a systematic review and meta-analysis.». Trauma surgery & acute care open 4 (1): e000246. doi:. PMID 30899791.
- ↑ «Ambulatory treatment in the management of pneumothorax: a systematic review of the literature». Thorax 68 (7): 664–69. 2013. doi:. PMID 23515437. https://archive.org/details/sim_thorax_2013-07_68_7/page/664.
- ↑ Fitness for work: the medical aspects. Oxford: Oxford University Press. 2007. σελίδες 481–82. ISBN 978-0-19-921565-2.
- ↑ «Pneumothorax». Respirology 9 (2): 157–64. June 2004. doi:. PMID 15182264.
- ↑ 44,0 44,1 Fishman's Pulmonary Diseases and Disorders (4th έκδοση). McGraw-Hill. 2008. σελ. 1519. ISBN 978-0-07-145739-2.
- ↑ Light RW (2007). Pleural diseases (5th έκδοση). Lippincott Williams & Wilkins. σελ. 306. ISBN 978-0-7817-6957-0.
- ↑ «Smoking and the increased risk of contracting spontaneous pneumothorax». Chest 92 (6): 1009–12. 1987. doi:. PMID 3677805. https://semanticscholar.org/paper/608de4d4624c5f19ac9e969ccff1600e6fa67b86.
- ↑ Light RW (2007). Pleural diseases (5th έκδοση). Lippincott Williams & Wilkins. σελ. 315. ISBN 978-0-7817-6957-0.
- ↑ «Spontaneous pneumothorax». New England Journal of Medicine 342 (12): 868–74. 2000. doi:. PMID 10727592. http://www.bmj.com/cgi/content/short/348/may14_1/g3302.
- ↑ «Were pneumothorax and its management known in 15th-century anatolia?». Texas Heart Institute Journal 36 (2): 152–53. September 2009. PMID 19436812.
- ↑ Laennec RTH (1819). Traité de l'auscultation médiate et des maladies des poumons et du coeur – part II (στα French). Paris.
- ↑ Kjærgard H (1932). «Spontaneous pneumothorax in the apparently healthy». Acta Medica Scandinavica 43 Suppl: 1–159. doi:.
- ↑ «The surgical treatment of recurrent idiopathic spontaneous pneumothorax». Journal of Thoracic Surgery 10 (5): 566–70. 1941. doi:.
- ↑ Herzog H (1998). «History of tuberculosis». Respiration 65 (1): 5–15. doi:. PMID 9523361.
- ↑ «Pneumothorax: a review». J Am Anim Hosp Assoc 46 (6): 385–97. 2010. doi:. PMID 21041331.
- ↑ «Causes of Respiratory Malfunction». Merck Veterinary Manual, 9th edition (online version). 2005. Αρχειοθετήθηκε από το πρωτότυπο στις 26 Νοεμβρίου 2010. Ανακτήθηκε στις 5 Ιουνίου 2011.
- ↑ «Equine trauma and first aid: wounds and lacerations». Merck Veterinary Manual, 9th edition (online version). 2005. Αρχειοθετήθηκε από το πρωτότυπο στις 6 Σεπτεμβρίου 2009. Ανακτήθηκε στις 5 Ιουνίου 2011.
- ↑ «Primary survey and triage - breathing». Merck Veterinary Manual, 9th edition (online version). 2005. Αρχειοθετήθηκε από το πρωτότυπο στις 28 Οκτωβρίου 2011. Ανακτήθηκε στις 5 Ιουνίου 2011.
- ↑ Au, JJ; Weisman, DL; Stefanacci, JD; Palmisano, MP (1 March 2006). «Use of computed tomography for evaluation of lung lesions associated with spontaneous pneumothorax in dogs: 12 cases (1999-2002).». Journal of the American Veterinary Medical Association 228 (5): 733–7. doi:. PMID 16506938.
- ↑ Smith, Joe; Cuneo, Matthew; Walton, Rebecca; White, Robin; Busch, Roselle; Chigerwe, Munashe (April 2020). «Spontaneous Pneumothorax in a Companion Kunekune Pig due to Pulmonary Bullae Rupture». Journal of Exotic Pet Medicine 34: 6–9. doi:.



